Температура тела норма у взрослых. Повышенная температура тела человека
ТЕРМОМЕТРЫ: УСТРОЙСТВО, ДЕЗИНФЕКЦИЯ,
ХРАНЕНИЕ
Термометр (греч. therme - тепло, metreo - измерять; в просторечии - градусник) - прибор для измерения температуры. Медицинский термометр впервые предложил немецкий учёный Габриель Даниель Фаренгейт (1686-1736) в 1724 г.; он использовал свою шкалу температуры, которую до настоящего времени называют шкалой Фаренгейта (обозначается буквой F). В практическую медицину термометрию ввёл один из крупнейших европейских врачей, ректор Лейденского университета Герман Бергаве (1668-1738).
Различают следующие виды медицинских термометров, используемых для измерения температуры тела:
Ртутный максимальный;
Цифровой (с памятью);
Моментальный (используют при измерении температуры тела у больных, находящихся в бессознательном, спящем и возбуж- дённом состоянии, а также при скрининговом* обследовании).
Ртутный термометр изготовлен из стекла, внутри которого поме- щён резервуар с ртутью с отходящим от него запаянным на конце капилляром. Шкала термометра [шкала Цельсия, которую предложил шведский ученый Андерс Цельсий, Celsius (1701-1744); Celsius - отсюда буква «C» при обозначении градусов по шкале Цельсия] в пределах от 34 до 42-43 °C имеет минимальные деления в 0,1 °C (рис. 5-1).
Термометр называют максимальным в связи с тем, что после измерения температуры тела он продолжает показывать ту температуру, которая была обнаружена у человека при измерении (максимальную), так как ртуть не может самостоятельно опуститься в резервуар термометра без его дополнительного встряхивания. Это обусловлено
* Скрининг (англ. screening - просеивание) - метод активного выявления лиц с какой-либо патологией или факторами риска её развития; основан на применении специальных диагностических исследований в процессе массового обследования населения.
Рис. 5-1. Медицинский термометр со шкалой Цельсия и Фаренгейта (0°С = 32°F)

Рис. 5-2. Термометр для мгновенного измерения температуры тела
особым устройством капилляра медицинского термометра, имеющего сужение, препятствующее обратному движению ртути в резервуар после измерения температуры тела. Чтобы ртуть вернулась в резервуар, термометр необходимо встряхнуть.
В настоящее время созданы цифровые термометры с памятью, которые не содержат ртути и стекла, а также термометры для мгновенного измерения температуры (за 2 с), особенно полезные при термометрии у спящих детей или у больных, находящихся в воз- буждённом состоянии (рис. 5-2). Подобные термометры оказались незаменимыми во время недавней борьбы с «атипичной пневмонией» (SARS - Severe Acute Respiratory Syndrome), когда таким образом измеряли температуру тела у тысяч людей на транспортных потоках (аэропорты, железная дорога).
Правила дезинфекции и хранения медицинских термометров.
1. Промыть термометры проточной водой.
2. Подготовить ёмкость (стакан) из тёмного стекла, уложив на дно вату (чтобы не разбился резервуар с ртутью), налить дезинфицирующий раствор (например, 3% раствор хлорамина Б).
3. Поместить термометры на 15 мин в подготовленную ёмкость.
4. Вынуть термометры, ополоснуть проточной водой, вытереть насухо.
5. Поместить обработанные термометры в другую ёмкость, также заполненную дезинфицирующим раствором с маркировкой «Чистые термометры».
ИЗМЕРЕНИЕ ТЕМПЕРАТУРЫ ТЕЛА
Термометрия - измерение температуры. Как правило, термометрию проводят дважды в сутки - утром натощак (в 7-8 ч утра) и вечером перед последним приёмом пищи (в 17-18 ч). По специальным показаниям температуру тела можно измерять каждые 2-3 ч.
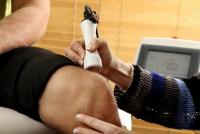
Перед измерением температуры необходимо вынуть термометр из дезинфицирующего раствора, ополоснуть (так как у некоторых больных возможны аллергическая реакция или раздражение кожи от хлорамина Б), затем вытереть и встряхнуть. Основная область измерения температуры тела - подмышечная впадина; кожа должна быть сухой, так как при наличии пота термометр может показывать температуру на 0,5 °C ниже реальной. Длительность измерения температуры тела максимальным термометром - не менее 10 мин. После измерения фиксируют показания термометра, термометр встряхивают и опускают в стакан с дезинфицирующим раствором.
Прежде чем дать термометр другому больному, термометр ополаскивают проточной водой, тщательно вытирают насухо и встряхивают до снижения столбика ртути ниже отметки 35 °C.
Места измерения температуры тела.
Подмышечные впадины.
Полость рта (термометр помещают под язык).
Паховые складки (у детей).
Прямая кишка (как правило, у тяжелобольных; температура в прямой кишке обычно на 0,5-1 °C выше, чем в подмышечной впадине).
За рубежом считается, что подмышечная температура не точно характеризует температуру тела, на нее лучше не полагаться, и температуру измеряют в полости рта (под языком) - в течение 3 минут классическими ртутными термометрами или в течение 1 минуты современными моделями термометров. При этом истинной лихорадкой считают температуру в полости рта выше 37,9 °С.
Измерение температуры тела в подмышечной впадине
Порядок выполнения процедуры.
1. Осмотреть подмышечную впадину, вытереть салфеткой кожу подмышечной области насухо.
2. Вынуть термометр из стакана с дезинфицирующим раствором. После дезинфекции термометр следует ополоснуть проточной водой и тщательно вытереть насухо.
3. Встряхнуть термометр для того, чтобы ртутный столбик опустился до отметки ниже 35 ° C.
4. Поместить термометр в подмышечную впадину таким образом, чтобы ртутный резервуар со всех сторон соприкасался с телом пациента; попросить больного плотно прижать плечо к грудной клетке (при необходимости медицинский работник должен помочь больному удерживать руку).
5. Вынуть термометр через 10 мин, запомнить показания.
6. Встряхнуть ртуть в термометре до отметки ниже 35 °C.
8. Зафиксировать показания термометра в температурном листе.
Измерение температуры в прямой кишке
Показания для измерения ректальной температуры: общее охлаждение организма, поражение кожи и воспалительные процессы в подмышечной области, определение у женщин даты овуляции (процесс разрыва фолликула и выхода яйцеклетки), измерение температуры у истощённого тяжелобольного, у которого невозможно адекватно прижимать термометр к телу в «пустой» подмышечной впадине.
Необходимое оснащение: максимальный медицинский термометр, ёмкость с дезинфицирующим раствором (например, 3% раствор хлорамина Б), вазелин, перчатки медицинские, температурный лист.
Порядок выполнения процедуры.
1. Уложить больного на бок с поджатыми к животу ногами.
2. Надеть резиновые перчатки.
3. Вынуть термометр из стакана с дезинфицирующим раствором, ополоснуть, тщательно вытереть насухо.
4. Встряхнуть термометр, чтобы ртутный столбик опустился ниже
5. Смазать вазелином ртутный конец термометра.
6. Ввести термометр в прямую кишку на глубину 2-4 см, затем осторожно сжать ягодицы (ягодицы должны плотно прилегать одна к другой).
7. Измерять температуру в течение 5 мин.
8. Вынуть термометр, запомнить полученный результат.
9. Тщательно вымыть термометр тёплой водой и поместить его в ёмкость с дезинфицирующим раствором.
10. Снять перчатки, вымыть руки.
11. Встряхнуть термометр для снижения ртутного столбика до отметки ниже 35 ° C.
12. Повторно продезинфицировать термометр и поместить его в ёмкость с дезинфицирующим раствором.
13. Зафиксировать показания термометра в температурном листе с указанием места измерения (в прямой кишке).
Измерение температуры в паховой складке (у детей)
Необходимое оснащение: максимальный медицинский термометр, ёмкость с дезинфицирующим раствором (например, 3% раствор хлорамина Б), индивидуальная салфетка, температурный лист.
Порядок выполнения процедуры.
1. Во избежание кожных аллергических реакций при контакте с хлорамином Б после дезинфекции термометр нужно ополоснуть проточной водой.
2. Тщательно вытереть термометр и встряхнуть его для снижения ртутного столбика до отметки ниже 35 °C.
3. Согнуть ногу ребенка в тазобедренном и коленном суставах таким образом, чтобы термометр удерживался в области паховой складки.
4. Измерять температуру в течение 5 мин.
5. Извлечь термометр, запомнить полученный результат.
6. Встряхнуть термометр для снижения ртутного столбика до отметки ниже 35 °C.
7. Поместить термометр в ёмкость с дезинфицирующим раствором.
8. Отметить результат в температурном листе с указанием места измерения («в паховой складке»).
Регистрация результатов термометрии
Измеренную температуру тела необходимо зафиксировать в журнале учёта на посту медицинской сестры, а также в температурном листе истории болезни пациента.
В температурный лист, предназначенный для ежедневного контроля за состоянием больного, заносят данные термометрии, а также результаты измерения ЧДД в цифровом виде, пульса и АД, массы тела (каждые 7-10 дней), количества выпитой за сутки жидкости и количества выделенной за сутки мочи (в миллилитрах), а также наличие стула (знаком «+»).
На температурном листе по оси абсцисс (по горизонтали) отмечают дни, каждый из которых разделён на два столбика - «у» (утро) и «в» (вечер). По оси ординат (по вертикали) имеется несколько шкал - для температурной кривой («Т»), кривой пульса («П») и АД («АД»). В шкале «Т» каждое деление сетки по оси ординат составляет 0,2 °C. Температуру тела отмечают точками (синим или чёрным цветом), после соединения которых прямыми линиями получается так называемая температурная кривая. Её тип имеет диагностическое значение при ряде заболеваний.
Кроме графической регистрации температуры тела, на температурном листе строят кривые изменения пульса (отмечают красным цветом) и вертикальными столбиками красным цветом отображают АД.
У здорового человека температура тела может колебаться от 36 до 37 ° C, причём утром она обычно ниже, вечером - выше. Обычные физиологические колебания температуры тела в течение дня составляют 0,1-0,6 ° C. Возрастные особенности температуры - у детей она несколько выше, у пожилых и истощённых лиц отмечают снижение температуры тела, поэтому иногда даже тяжёлое воспалительное заболевание (например, воспаление лёгких) у таких больных может протекать с нормальной температурой тела.
Ситуации, при которых возможно получение ошибочных термометрических данных, следующие.
Медицинская сестра забыла встряхнуть термометр.
У больного приложена грелка к руке, на которой измеряется температура тела.
Измерение температуры тела проводилось у тяжелобольного, и термометр был недостаточно плотно прижат к телу.
Резервуар с ртутью находился вне подмышечной области.
Симуляция больным повышенной температуры тела.
ХАРАКТЕРИСТИКА ТЕМПЕРАТУРЫ ТЕЛА ЧЕЛОВЕКА
Температура тела - индикатор теплового состояния организма, регулируемого системой терморегуляции, состоящей из следующих элементов:
Центры терморегуляции (головной мозг);
Периферические терморецепторы (кожа, кровеносные сосуды);
Центральные терморецепторы (гипоталамус);
Эфферентные пути.
Система терморегуляции обеспечивает функционирование процессов теплопродукции и теплоотдачи, благодаря чему у здорового человека поддерживается относительно постоянная температура тела.
Как уже упоминалось выше, температура тела в норме составляет 36-37 °C; суточные колебания обычно регистрируются в пределах 0,1-0,6 °C и не должны превышать 1 °C. Максимальную температуру тела отмечают вечером (в 17-21 ч), минимальную - утром (в 3-6 ч). В ряде случаев у здорового человека отмечается незначительное повышение температуры:
При интенсивной физической нагрузке;
После приёма пищи;
При сильном эмоциональном напряжении;
У женщин в период овуляции (повышение на 0,6-0,8 °C);
В жаркую погоду (на 0,1-0,5 °C выше, чем зимой). Летальная максимальная температура тела составляет 43 °C,
летальная минимальная температура - 15-23 °С.
Гипотермия
Гипотермия - это понижение температуры ниже 36 °С. Однако, учитывая нормальные колебания температуры, истинной гипотермией считается понижение температуры тела ниже 35 °С.
При умеренной гипотермии температура тела снижается до 32- 23 °С, тогда как при глубокой гипотермии - до 20-12 °С. Такие температуры нельзя измерить обычными термометрами. Для этого требуется специальный прибор - термистор.
В зависимости от состояния наиболее частой причиной гипотермии является ареактивный сепсис или переохлаждение. Другими причинами гипотермии являются нарушения мозгового кровообращения, эндогенные расстройства (гипогликемия, гипотиреоз, пангипопитуитаризм, недостаточность коры надпочечников) и интоксикации (лекарственные и алкогольные).
Однако следует иметь в виду, что у некоторых пациентов, которые кажутся холодными на ощупь, часто просто спазмированы периферические сосуды (С. Манджони, 2004).
ЛИХОРАДКА
Лихорадка влекла человечество на протяжении тысячелетий. Именно поэтому ей было дано очень много наименований, хотя
большинство из них представляют сегодня скорее исторический или фольклорный, а не научный интерес (Сальваторе Манджони, 2004).
Известный английский ученый Уильям Ослер (1896) такими словами определил значение лихорадки для человека: «У человека есть, по крайней мере, три больших врага: лихорадка, голод и война. Из них самый страшный - это лихорадка».
Известно, что понятие о болезни вообще формировалось постепенно, на основе культурных представлений наших предков. Так, на Руси лихорадку - одну из самых тяжелых болезней - представляли в виде растрепанной злой женщины. «Лихорадка» в народной медицине - это вообще любая болезнь (от «лихо» и «радети», т.е. заботливо (?) насылать на человека лихо).
В древнеримской мифологии также был сильно развит культ Фебрис - богини лихорадки. Из дошедших до наших дней посвящений этой богине видно, что почитались Фебрис Тертиана (богиня лихорадки с приступами, происходящими один раз в три дня) и Фебрис Квартана (богиня лихорадки с приступами, происходящими один раз в четыре дня). На Палатине, одном из семи холмов Рима, Фебрис имела свое пристанище. Этой богине подносились лекарства, которые давались заболевшим лихорадкой (Ю.В. Щукин с соавт.,
Повышение температуры (гипертермия) тела (кожных покровов) может быть генерализованным и локальным.
Лихорадкой (febris) называется генерализованное повышение температуры тела.
Лихорадка (лат. febris) - повышение температуры тела выше 37 °С, возникающее как защитно-приспособительная реакция организма при инфекционных и других заболеваниях (например, при инфаркте миокарда, анемиях, аллергических реакциях, отравлениях, злокачественных опухолях и др.), либо как нарушение терморегуляции при патологии нервной системы (например, мозговой инсульт) или эндокринной системы (например, тиреотоксикоз). Повышение температуры тела происходит в результате воздействия на организм различных биологически активных веществ - так называемых пирогенов (греч. pyretos - огонь, жар; genesis - возникновение, развитие), в качестве которых могут выступать чужеродные белки (микробы, их токсины, сыворотки, вакцины), продукты распада тканей при травме, ожоге, воспалительном процессе, ряд лекарственных веществ
и др. В ответ на действие различных раздражителей происходит перестройка терморегуляции для поддержания более высокой, чем в норме, температуры. Пирогены воздействуют на активированные лейкоциты, которые синтезируют особые биологически активные вещества - интерлейкин-1, интерлейкин-6, фактор некроза опухоли (ФНО). Эти биологически активные вещества стимулируют образование простагландина Е 2 , под влиянием которого повышается уровень «установочной точки» («set point») центра терморегуляции и, соответственно, повышается температура тела.
Повышение температуры может иметь и чисто неврогенное происхождение (в этом случае повышение температуры тела не связано с накоплением пирогенов).
Очень опасной (смертельной) может быть генетически обусловленная гиперэргическая реакция у некоторых детей на наркоз.
Иногда причина лихорадки в течение длительного времени может оставаться неясной (так называемый «синдром лихорадки неясного генеза»). Пациент с лихорадкой неясного генеза должен быть обязательно обследован инфекционистом.
Во всех случаях уточнение причины лихорадки имеет очень большое значение. Еще раз подчеркнем, что следует различать лихорадку инфекционного происхождения и лихорадку, не связанную с инфекцией. Так как далеко не всегда лихорадка является инфекционной, она не всегда требует антимикробного лечения.
Как правило, повышение температуры тела на 1 °С сопровождается увеличением числа дыхательных движений (частоты дыхания) (ЧДД) на 4 дыхательных движения в минуту и увеличением частоты сердечных сокращений (учащением пульса) (ЧСС) на 8-10 ударов в минуту у взрослых и до 20 ударов в минуту у детей.
Однако в ряде случаев при повышении температуры тела ЧСС может и не увеличиваться или увеличение ЧСС «отстает» от повышения температуры. Это носит название температурно-пульсовой диссоциации. Хорошо известна так называемая относительная брадикардия при брюшном тифе. Температурно-пульсовая диссоциация встречается при сальмонеллезе, бруцеллезе, легионеллезе («болезни легионеров»), микоплазменной пневмонии и менингите с повышенным внутричерепным давлением. Диссоциация температуры и пульса может быть следствием применения препаратов дигиталиса или β-адреноблокаторов (т.е. иметь ятрогенную природу).
Классификация лихорадок
Лихорадки подразделяются следующим образом:
1) в зависимости от степени повышения температуры,
2) по характеру колебаний значений температуры в течение суток или за более длительный период.
Выделяют также стадии лихорадки.
Классификация лихорадок по степени повышения температуры
По степени повышения температуры лихорадки делят на 4 типа:
Субфебрильная - температура тела 37-38 °C; обычно связана с консервацией тепла и задержкой его в организме в результате снижения теплоотдачи независимо от наличия или отсутствия воспалительных очагов инфекции.
Умеренная (фебрильная) - температура тела 38-39 °C.
Высокая (пиретическая) - температура тела 39-41 °C.
Чрезмерная (гиперпиретическая) - температура тела более 41 °C. Гиперпиретическая лихорадка опасна для жизни, особенно для
Гипертермия обычно не характерна для инфекционных процессов (кроме инфекции в центральной нервной системе - менингиты и энцефалиты) и часто возникает вследствие нарушения функции центров терморегуляции (так называемая лихорадка центрального генеза), например при тепловом ударе или мозговом инсульте.
Летальная максимальная температура тела составляет 43 °С, летальная минимальная температура - 15-23 °С.
Классификация лихорадок по характеру колебаний температуры (по характеру температурной кривой)
По характеру колебаний температуры тела (по характеру температурной кривой) в течение суток (иногда за более длительный период) различают 8 типов температурных кривых.
Так называемые типичные температурные кривые были выявлены известным германским терапевтом, одним из основателей физиологического направления в европейской клинической медицине, Карлом Вундерлихом (1815-1877). Именно их выявление обеспечило широкое распространение термометрии в клинической практике.
1. Неправильная лихорадка (febris irregularis) (рис. 5-3).

Рис. 5-3. Температурная кривая при неправильной лихорадке

Рис. 5-4. Температурная кривая при постоянной лихорадке
Наиболее распространенным типом лихорадки в клинической практике (тем не менее) является лихорадка с разнообразными нерегулярными суточными колебаниями температуры - так называемая неправильная лихорадка, которая не имеет определенного дифференциально-диагностического значения, хотя, естественно, является признаком заболевания (Ивашкин В.Т., Султанов В.И., 2003). Неправильная лихорадка часто встречается при обострении многих хронических заболеваний различной локализации, а также при гриппе и ревматизме.
Следующие типы лихорадок типичны для определенных заболеваний.
2. Постоянная лихорадка (febris continua).
Обычно постоянно высокая температура (38-39 °С) в течение нескольких дней (или даже нескольких недель). Колебания температуры тела в течение дня не превышают 1 °С (рис. 5-4).
Характерна для острых респираторных вирусных инфекций, пневмококковой пневмонии и для классических вариантов течения сыпного и брюшного тифов.
При острых респираторных вирусных инфекциях температура достигает высоких величин быстро - за несколько часов, при тифах - постепенно, за несколько дней: при сыпном тифе - за 2-3 дня, при брюшном тифе - за 3-6 дней.
3. Послабляющая (или ремиттирующая) лихорадка (febris remittens). Длительная лихорадка с суточными колебаниями температуры
тела, превышающими 1 °С (обычно в пределах 2 °С), без снижения до нормального уровня (рис. 5-5). Температура тела поднимается до различных степеней - умеренной (38-39 °С) или высокой (39-40 °С).

Рис. 5-5. Температурная кривая при ремиттирующей лихорадке

Рис. 5-6. Температурная кривая при гектической лихорадке

Рис. 5-7. Температурная кривая при интермиттирующей лихорадке
Она характерна для многих инфекций, бронхопневмонии, плеврита, гнойных заболеваний.
4. Истощающая (или гектическая) лихорадка (febris hectica*).
Повышение температуры тела до 39-41 °С (чаще в вечернее время), сменяющееся на нормальные величины в течение 24 часов. Ежедневные суточные колебания очень велики - 3-5 °С (до 5 °С!) - с падением до нормальных или субнормальных значений (рис. 5-6). Такие колебания могут происходить несколько раз в сутки. Подъем температуры сопровождается потрясающим ознобом, а снижение - проливным потом. Все это приводит к истощению больного. В сущности, гектическая лихорадка есть разновидность ремиттирующей (послабляющей) лихорадки, но с более значительными колебаниями температуры.
Гектическая лихорадка характерна для сепсиса, абсцессов - гнойников (например, легких и других органов), милиарного туберкулеза.
5. Перемежающаяся (или интермиттирующая) лихорадка (febris intermittens).
Температура тела внезапно быстро поднимается до 39-40 °С и в течение нескольких часов также быстро опускается до нормальной. Через 1 или 3 дня подъ-
* Hectica (лат.) - истощающая, hectikos (греч.) - привычный, обычный (т.е. встречающийся каждый день).

Рис. 5-8. Температурная кривая при возвратной лихорадке
ем температуры повторяется (рис. 5-7). Происходит более или менее правильное чередование высокой и нормальной температуры тела в течение нескольких суток.
Такая лихорадка очень характерна для малярии. Подобные, но не столь правильные пароксизмы высокой температуры встречаются и при других заболеваниях, в частности, при хроническом пиелонефрите, калькулезном холецистите (с периодически возникающей желтухой, вызываемой обструкцией общего желчного протока конкрементом - так называемая лихорадка Шарко), при средиземноморской лихорадке (периодической болезни).
6. Возвратная лихорадка (febris reccurens).
В противоположность истощающей лихорадке, после быстрого подъема температура тела удерживается на высоком уровне в течение нескольких суток (длительная лихорадка), затем временно снижается до нормальных величин с последующим новым подъемом, и так - многократно (рис. 5-8).
Характерна для возвратного тифа, реже встречается при средиземноморской лихорадке (периодической болезни).
7. Извращенная лихорадка (febris inversa).
В этом случае утренняя температура тела выше вечерней (рис. 5-9). Такая лихорадка встречается при туберкулезе и затяжном сепсисе.

Рис. 5-9. Температурная кривая при извращённой лихорадке

Рис. 5-10. Температурная кривая при волнообразной лихорадке
8. Волнообразная лихорадка (febris undulans).
Отмечается последовательная смена периодов постепенного нарастания температуры и ее постепенного снижения (постепенное повышение температуры изо дня в день с последующим постоянным ее снижением в течение нескольких дней) (рис. 5-10). Данное обстоятельство позволяет отличить волнообразную лихорадку от возвратной, которая характеризуется очень быстрыми подъемами температуры до высоких значений.
Волнообразная лихорадка характерна для бруцеллеза (болезнь Брюса, болезнь Бенга), для лимфогранулематоза (болезнь Ходжкина) (Томас Ходжкин, 1798-1866). Следует отметить, что пациенты с этими заболеваниями переносят такие значительные подъемы температуры сравнительно легко и в состоянии сохранять работоспособность.
Классификация лихорадки по длительности
По длительности сохранения лихорадки различают следующие виды.
1. Мимолётная - до 2 ч.
2. Острая - до 15 сут.
3. Подострая - до 45 сут.
4. Хроническая - свыше 45 сут.
Стадии лихорадки
В развитии лихорадки выделяют три стадии.
1. Стадия подъёма температуры тела (stadium increment): преобладают процессы теплообразования (за счёт уменьшения потоотделения и сужения сосудов кожи понижается теплоотдача). Больной в этот период мёрзнет, испытывает озноб, головную боль, чувство «ломоты» в суставах и мышцах; могут появиться бледность и цианоз (синюшность) кожных покровов.
2. Стадия постоянно высокой температуры тела (стадия вершины, stadium fastigii): характерно относительное постоянство температуры тела с поддержанием её на высоком уровне (процессы теплоотдачи и теплообразования уравновешиваются). Больной жалуется на чувство жара, головную боль, сухость во рту; становится весьма беспокойным («мечется» в постели), лицо краснеет. В ряде случаев возможна потеря сознания; появляются т.н. качественные нарушения сознания - бред, галлюцинации. Обычно возрастают частота дыхания (тахипноэ) и частота сердцебиения (тахикардия).
3. Стадия падения температуры тела (stadium decrement): при снижении температуры тела преобладают процессы теплоотдачи. В зависимости от характера снижения температуры тела различают лизис (греч. lysis - растворение) - медленное снижение температуры тела в течение нескольких суток и кризис (греч. krisis - острый, переломный момент) - быстрое падение температуры тела в течение 5-8 ч. Кризис весьма опасен из-за возможности развития острой сосудистой недостаточности. Возникают предельная слабость, обильное потоотделение (профузный пот), снижается сосудистый тонус - больной бледнеет, АД снижается (например, до 80/20 мм рт.ст.), появляется нитевидный пульс.
ОСОБЕННОСТИ УХОДА ЗА ЛИХОРАДЯЩИМИ БОЛЬНЫМИ
Принципы ухода за лихорадящими больными в зависимости от стадии (периода) лихорадки можно кратко сформулировать следующим образом: в первый период лихорадки необходимо «согреть» больного, во второй период лихорадки следует «охладить» больного, а в третий период необходимо предупредить падение АД и сердечно-сосудистые осложнения.
Первый период лихорадки (рис. 5-11). При резком и

Рис. 5-11. Первый период лихорадки

Рис. 5-12. Второй период лихорадки
внезапном повышении температуры тела больной ощущает озноб, боль в мышцах, головную боль, не может согреться. Медицинская сестра должна уложить больного в постель, хорошо укрыть его тёплым одеялом, к ногам положить грелку; следует обеспечить больному обильное горячее питьё (чай, настой шиповника и др.); необходимо контролировать физиологические отправления, не допускать сквозняков, обеспечить постоянное наблюдение за больным.
Второй период лихорадки
(рис. 5-12). При постоянно высокой температуре тела больного беспокоит чувство жара; могут наступить так называемые ирритативные расстройства сознания, обусловленные выраженным возбуждением ЦНС, - проявления интоксикационного делирия (лат. delirium - безумие, помешательство): ощущение нереальности происходящего, галлюцинации, психомоторное возбуждение (бред; больной «мечется» в постели).
Необходимо накрыть больного лёгкой простынёй, на лоб положить холодный компресс или подвесить над головой пузырь со льдом; при гиперпиретической лихорадке следует сделать прохладное обтирание, можно использовать примочки (сложенное вчетверо полотенце или холщовую салфетку, смоченные в растворе уксуса пополам с водой и отжатые, нужно прикладывать на 5-10 мин, регулярно их меняя). Ротовую полость следует периодически обрабатывать слабым раствором соды, губы - вазелиновым маслом. Необходимо обеспечить больному обильное прохладное питьё (настой шиповника, соки, морсы и др.). Питание проводят по диете № 13. Следует контролировать АД, пульс. Необходимо следить за физиологическими отправлениями, подкладывать судно, мочеприёмник. Обязательно проведение профилактики пролежней.
Третья стадия лихорадки
(рис. 5-13). Снижение температуры тела может быть постепенным (литическим) или быстрым (критическим). Критическое падение температуры тела сопровождается обильным потоотделением, общей слабостью, бледностью кожных покровов, может развиться коллапс (острая сосудистая недостаточность).
Важнейшим диагностическим признаком коллапса выступает падение АД. Снижается систолическое, диастолическое и пульсовое (разница между
систолическим и диастолическим) давление. О коллапсе можно говорить при снижении систолического АД до 80 мм рт.ст. и менее. Прогрессирующее снижение систолического АД свидетельствует о нарастании тяжести коллапса. При критическом падении температуры тела медицинская сестра должна срочно позвать врача, приподнять ножной конец кровати и убрать подушку из-под головы, хорошо укрыть больного одеялами, к рукам и ногам пациента приложить грелки, дать увлажнённый кислород, следить за состоянием его нательного и постельного белья (по мере необходимости бельё нужно менять, иногда часто), контролировать АД, пульс.

Рис. 5-13. Третий период лихорадки при критическом снижении температуры тела
Температура тела человека - самый важный показатель состояния здоровья. Какова нормальная температура тела человека? О чем говорит повышенная или пониженная температура тела у человека? Об этом наша статья.
Нормальная температура тела человека
Нормальная температура тела человека в середине дня в состоянии покоя +36,6°С. Утром температура здорового человека может быть немного ниже (на 0,5-0,7 градуса). Вечером температура тела может немного повыситься (на 0,3-0,5 градуса).
Однако, специалисты утверждают, что нормальная температура тела человека не должна быть ниже +35,9°С и выше +37,2°С.
Всё, что не вписывается в этот диапазон - серьезный повод для беспокойства.
Низкая температура тела человека
Очень низкой считается температура тела от +34, 9°С до +35,2°С.
Важно! Если температура тела у человека ниже +34, 9°С - срочно вызывайте неотложку!
О чем говорит температура около +35°С? Это сигнал организма о том, что у вас проблемы с кровью, либо нарушение функций щитовидки (гипотиреоз). Также подобная температура бывает после радиационного облучения, курса антибиотиков и другой агрессивной терапии. Тяжелое похмелье - еще одна причина внезапного понижения температуры до +35°С.
Умеренно низкая температура тела от +35,3°С до +35,8°С может быть индивидуальной особенностью человека, но может сигналить и о заболеваниях. Таких как: ВСД (вегето-сосудистая дистония), СХУ (синдром хронической усталости), депрессия, начальная стадия диабета 2-го типа, астенический синдром, нарушение работы печени и желчного пузыря, нарушение усвоения белка организмом и др.
Субфебрильная температура тела
Температура тела от +37,0°С до +37,3°С называют «субфебрильной». Такая температура в редких случаях может быть для кого-то индивидуальной нормой. Но, обычно, она свидетельствует о некоторых неполадках в организме, например, о вялотекущем воспалительном процессе.
Также субфебрильная температура может «сигнализировать» о начинающейся простуде, о гиперфункции щитовидки (гипертиреозе), о заболеваниях крови и лимфы, о пищевом отравлении, о внутреннем кровотечении и т.п.
При наличии субфебрильной температуры не нужно принимать жаропонижающие препараты. Без рекомендации врача противопоказано также пить противовоспалительные и нестероидные лекарства.
Высокая температура тела человека
Повышенной и высокой считается температура тела от +37,4°С до +40,2°С.
Такая температура говорит о том, что в организме идет острый воспалительный процесс. Врачебное вмешательство просто необходимо.
В зависимости от состояния больного врач назначит соответствующее лечение. Однако, снижать температуру с помощью жаропонижающих лекарств обычно начинают с +38,5°С.
Важно! Повышение температуры тела до +40,3°С и выше, чаще всего приводит к летальному исходу. Снизить такую температуру могут только специальные препараты.
Выводы
Любое отклонение температуры тела от нормы говорит о неполадках в организме. Поэтому не нужно ждать пока «само пройдет». Обратитесь к врачу!При этом температурные показатели зависят от возраста человека, времени суток, воздействия окружающего мира, состояния здоровья и других особенностей организма. Так какая должна быть температура тела у человека?
Типы температурных показателей
Люди привыкли, что при изменениях температуры тела принято говорить о нарушении здоровья. Даже при незначительном колебании человек готов бить тревогу. Но не всегда все так печально. Нормальная температура тела человека колеблется в пределах от 35,5 до 37 градусов. При этом средним показатель в большинстве случаев составляет 36,4-36,7 градусов. Также хочется отметить, что температурные показатели могут быть индивидуальными для каждого. Нормальным температурным режимом считается то, когда человек себя ощущает полностью здоровым, трудоспособным и не происходит сбоя в обменных процессах.
Какова нормальная температура тела у взрослых, зависит еще и оттого, какой национальности человек. Например, в Японии она держится на уровне 36 градусов, а в Австралии показатель температуры тела поднимается до 37 градусов.
Также стоит отметить, что нормальная температура тела человека может колебаться в течение всех суток. В утренние часы она ниже, а к вечеру значительно поднимается. При этом ее колебание в течение суток может составлять один градус.
Температура человека подразделяется на несколько видов, куда относят:
- пониженную температуру тела. Ее показатели падают ниже 35,5 градусов. Такой процесс принято называть гипотермией;
- нормальную температуру тела. Показатели могут колебаться от 35,5 до 37 градусов;
- повышенную температуру тела. Она поднимается выше 37 градусов. При этом ее измеряют в подмышечной впадине;
- субфебрильную температуру тела. Ее пределы колеблются от 37,5 до 38 градусов;
- фебрильную температуру тела. Показатели составляют от 38 до 39 градусов;
- высокую или пиретическую температуру тела. Она поднимается до 41 градуса. Это критическая температура тела, которая ведет к нарушению обменных процессов в головном мозге;
- гиперпиретическую температуру тела. Смертельная температура, которая поднимается выше 41 градуса и ведет к летальному исходу.
Также температура внутренняя классифицируется по другим типам в виде:
- гипотермии. Когда температурные показатели ниже 35,5 градусов;
- нормальной температуры. Она колеблется в пределах 35,5-37 градусов;
- гипертермии. Температура составляет выше 37 градусов;
- лихорадочного состояния. Показатели поднимают выше 38 градусов, при этом у больного возникает озноб, побледнение кожных покровов, мраморная сеточка.
Правила измерения температуры тела
Все люди привыкли, что по стандарту температурные показатели должны измеряться в подмышечной впадине. Для выполнения процедуры нужно соблюдать несколько правил.
- В подмышечной впадине должно быть сухо.
- Потом берется градусник и аккуратно стряхивается до значения в 35 градусов.
- Кончик градусника располагается в подмышечной впадине и плотно прижимается рукой.
- Держать его необходимо от пяти до десяти минут.
- После этого оценивается результат.
Со ртутным градусником стоит быть предельно аккуратно. Разбивать его нельзя, иначе ртуть выльется и будет выделять вредные пары. Детям такие вещи давать категорически запрещено. На замену можно иметь инфракрасный или электронный градусник. Такие приборы измеряют температуру в считаные секунды, но значения от ртутного могут отличаться.
Не все задумываются о том, что температуру можно мерить не только в подмышечной впадине, но и других местах. Например, во рту. При данном методе измерения нормальные показатели будут находиться в пределах 36-37,3 градусов.
Как мерить температуру во рту? Существует несколько правил.
Чтобы измерилась температура во рту, в течение пяти-семи минут нужно находиться в спокойном состоянии. Если в ротовой полости имеются зубные протезы, брекеты или пластины, то их следует убрать.
После этого ртутный градусник нужно вытереть насухо и расположить его под языком с любой стороны. Для получения результата его нужно удерживать от четырех до пяти минут.
Стоит отметить, что оральная температура существенно отличается от измерений в подмышечной зоне. Измерения температуры во рту могут быть показать результат выше на 0,3-0,8 градусов. Если взрослый сомневается в показателях, то нужно провести сравнение между температурой, полученной в подмышечной впадине.
Если пациент не знает, как мерить температуру во рту, то можно придерживаться обычной технологии. Во время процедуры стоит соблюдать технику выполнения. Градусник может устанавливаться как за щекой, так и под языком. Но зажимать прибор зубами категорически запрещается.
Пониженная температура тела
После того, как пациент узнал, какая температура у него, нужно определить ее характер. Если она ниже 35,5 градусов, то принято говорить о гипотермии.
Температура внутренняя может быть низкой по некоторым причинам, куда относят:
- ослабленную иммунную функцию;
- сильное переохлаждение;
- недавно перенесенную болезнь;
- заболевания эндокринной системы;
- использование некоторых лекарственных препаратов;
- низкий гемоглобин;
- сбой в гормональной системе;
- наличие кровотечений внутреннего характера;
- интоксикацию организма;
- хроническую усталость.
Если у пациента температура внутренняя сильно понижена, то он будет чувствовать ослабленность, упадок сил и головокружение.
Для повышения температурных показателей в домашних условиях нужно положить ноги в горячую ножную ванну или на грелку. После этого надеть теплые носки и попить горячего чая с медом, настой из лекарственных трав.
Если температурные показатели снижаются постепенно и достигают показателей 35-35,3 градуса, то можно говорить:
- о простом переутомлении, сильных физических нагрузках, хроническом недосыпании;
- о неправильном питании или соблюдении жесткой диеты;
- о гормональном сбое. Происходит на этапе вынашивания, при климаксе или месячных у женщин;
- о нарушениях углеводного обмена из-за болезней печени.
Повышенная температура тела
Чаще всего встречается такое явление, как повышенная температура тела. Если она держится на отметках от 37,3 до 39 градусов, то принято говорить об инфекционном поражении. Когда в тело человека проникают вирусы, бактерии и грибки, происходит сильная интоксикация, которая выражается не только в повышении температуры тела, но и насморке, слезоточивости, кашле, сонливости, ухудшении общего состояния. Если температура внутренняя поднимается выше 38,5 градусов, то врачи советуют принимать жаропонижающие средства.
Возникновение температуры может наблюдаться при ожогах и механических травмированиях.
В редких ситуациях наблюдается гипертермия. Это состояние обуславливается повышением температурных показателей выше 40,3 градусов. При возникновении такой ситуации необходимо как можно скорее вызвать скорую. Когда показатели дошли до 41 градуса, то принято говорить о критическом состоянии, которое угрожает дальнейшей жизни пациента. При температуре 40 градусов начинают происходить необратимые процесс. Наблюдается постепенное разрушение головного мозга и ухудшение работы внутренних органов.
Если температура внутренняя составляет 42 градуса, то пациент умирает. Встречаются такие случаи, когда больной переживал такое состояние и выживал. Но их число мало.
Если температура внутренняя поднимается выше норы, то у пациента проявляются симптомы в виде:
- усталости и слабости;
- общего болезненного состояния;
- сухости кожного покрова и губ;
- легкого или сильного озноба. Зависит от температурных показателей;
- болевого чувства в голове;
- ломоты в мышечных структурах;
- аритмии;
- понижения и полной утраты аппетита;
- повышенной потливости.
Каждый человек индивидуален. Поэтому и нормальная температура тела будет у каждого своя. Кто-то при показателях в 35,5 градусов ощущает себя нормально, а при повышении до 37 градусов уже считается больным. У других даже 38 градусов может быть пределом нормы. Поэтому стоит ориентироваться еще и на общее состояние организма.
Диагностика по температуре тела
Казалось бы, что тут может быть сложного? Повышенная температура тела свидтельствует о заболевании, о необходимости обратиться к врачу и т.д. А знаете ли вы, что изменения температуры в течении суток могут сказать очень многое о характере заболевания?
Для начала нужно правильно измерить температуру тела. Здесь тоже есть свои правила, нарушение которых может привести к получению неправильных результатов.
Для измерения температуры тела сегодня пользуются ртутным термометром. Столбик ртути, расширяющийся от тепла, поднимается вверх по тонкой прозрачной трубочке, рядом с которой расположена шкала с делениями. Одно деление – это 0,1 градус. Такой термометр позволяет измерять температуру от 35 до 42 градусов. Поднявшись, столбик ртути не опускается до тех пор, пока градусник не встряхнут.
Перед тем как измерить температуру, энергично встряхните градусник так, чтобы столбик ртути опустился до 35 °С. Тщательно осмотрите столбик. В нем не должно быть никаких разрывов, иначе градусник никогда не покажет правильной температуры!
Известно, что в некоторых странах температуру (в том числе тела) измеряют по Фаренгейту. Градусы по Фаренгейту -это градусы по Цельсию, умноженные на 1,8 + 32. Разница связана с тем. какое именно значение бралось учеными за абсолютный ноль.
Чаше температура измеряется в подмчышечной впадине. Перед измерением ее необходимо вытереть насухо, иначе влага, испаряясь с поверхности кожи, будет ее охлаждать, и температура будет ниже, чем есть на самом деле. Градусник нужно расположить так, чтобы резервуар с ртутью был полностью прикрыт кожей. Руку нужно прижать к туловищу и держать так в течение 10 мин. После этого градусник извлекают и смотрят результат.
Подмышечная впадина - это не единственное место для измерения температуры. Например, если человек слаб и не может сам удерживать градусник, можно измерять температуру в паховой складке. Кроме того, температуру также измеряют в прямой кишке, влагалище и иногда во рту.
Для того чтобы измерить температуру в прямой кишке, нужно хорошенько вымыть градусник, смазать его конец вазелином и осторожно ввести в задний проход. После измерения градусник нужно снова вымыть и протереть спиртом или одеколоном.
Нужно помнить, что температура тела в подмышечной впадине, в прямой кишке или влагалище никогда не будет одинаковой. В прямой кишке она всегда будет выше, однако эта разница не должна превышать 0,8-1 градуса. Если разница превышает эти цифры, это говорит о воспалении внутренних органов, а значит нужно срочно обратиться к врачу.
Нормальную температуру человеческого тела знают все. Она составляет в среднем 36,6 градуса, а колебаться может в пределах 36,2-37 градусов. Температура 37 градуса уже считается повышенной. Температура тела зависит от условий окружающей среды, состояния здоровья и времени суток. Вечером она, как правило, выше, чем утром (иногда может даже достигать 37 °С).
Когда человек болеет, температуру нужно измерять не меньше 2-х раз в день: утром и вечером. Результаты желательно записывать, даже если цифры будут соответствовать норме. Очень удобно заносить их в специальный температурный лист, который несложно сделать самостоятельно. Для этого начертите две перпендикулярные оси. На горизонтальной откладывайте время (число, утро и вечер), а на вертикальной - показания термометра (с точностью до 0,1 градуса). Каждый раз, измерив температуру, ставьте точку в соответствии с полученными результатами. Потом точки соедините прямыми линиями. Так вы получите график температуры (температурную кривую), по которому ориентироваться гораздо проще, чем просто по листку с записанными результатами. Различные заболевания дают разные темпуратурные кривые, поскольку данные измерения всегда разные. Это может быть хорошим подспорьем для диагностики.
Как ни странно, едва ли не хуже всего человек чувствует себя при незначительно повышенной температуре тела (37,2 – 37,5 градуса).
Постоянная лихорадка
При таком типе лихорадки темпуратура всегда повышена(даже утром она превышает 37 градуса), но утром она все же ниже, чем вечером. В течении суток перепад температуры составляет не более 1 градуса. При этом утренняя температура может быть относительно невысокой (37,2-38 градуса). Именно так колеблется температура тела при крупозном воспалении легких, а также при брюшном тифе.
Послабляющая лихорадка
Утренняя температура выше 37 °градусов, за сутки она поднимается незначительно. Вечерняя температура всегда выше утренней. Такой тип лихорадки может возникать при более легких формах воспаления легких, гнойных заболеваниях, туберкулезе.
Истощающая (гектическая) лихорадка
При этой форме лихорадки утренняя температура, как правило, оказывается нормальной или незначительно повышенной (не больше 37 – 37,1 градуса), а вечерняя намного (на 2 -4 градуса) ее превышает. Поскольку температура поднимается резко, в этот моменто человек чувствует сильный озноб, головную боль и боль в мышцах. Ночью же темпуратура может также резко упасть, при этом человек сильно потеет, у него снижается артериальное давление, что может даже привести к потере сознания.
Такой тип лихорадки возникает при тяжелых заболеваниях: запущенном тубуркулезе легких, тяжелых гнойных заболеваниях, а также сепсисе.
Перемежающаяся лихорадка
Для того чтобы определить эту довольно редкую форму лихорадки, нужно собрать данные об изменениях температуры за несколько дней. Утренняя температура всегда нормальная, в течение нескольких дней к вечеру она может немного повышаться (не более чем на 1 градус), а потом снова спадать. Раз в 2-3, реже 4 дня за день температура резко поднимается на 2-4 градуса, а потом так же резко спадает, после чего снова идут „спокойные” дни. Если рисовать график, то на нем периодически будут появляться высокие зубцы – свечи. Такая лихорадка возникает при малярии.
Неправильная лихорадка
При неправильной лихорадке в изменениях температуры нет никакой закономерности. Она то поднимается до высоких цифр, то остается нормальной. Единственное „правило”, которое здесь соблюдается, - утренняяя температура всегда ниже вечерней. Такой тип лихорадки может быть признаком ревматизма, туберкулеза, сепсиса и других тяжелых заболеваний.
По преданиям, Лихорадка – это одна из двенадцати сестер Ирода, наряду с Желтухой, Маяльницей, Знобухой, Трясухой и прочими болезнями. Почему именно царю Ироду „достались” такие родственницы, ясно всякому, кто знаком с евангельскими сюжетами.
Обратная лихорадка
В изменении температуры при этом типе лихорадки тоже нет никакой системы, однако она характеризуется тем, что утренняя температура здесь выше вечерней. Такая лихорадка вознекает при туберкулезе, бруцеллезе.
Некоторые заболевания длятся неделями и месяцами. При регулярном измерении и регистрации температуры выделяются еще две формы лихорадки, которые могут сочетаться с приведенными выше.
Волнообразная лихорадка
Утренняя темпуратура день ото дня постепенно повышается, а затем также медленно снижается. Данные вечерних измерений изменяются по тому же принципу, причем перепады значений могут быть различными. На графике хорошо видны мелкие волны – перепады между утренней и вечерней темпуратурой и волны побольше – постепенные изменения „точки отсчета” – утренней температуры.
Такая лихорадка возникает при бруцеллезе и лимфогранулематозе (системном поражении личфатической системы).
Возвратная лихорадка
Несколько дней и тренняя и вечерняя температура остаются нормальными (или вечерняя может быть немного повышенной), затем температура резко поднимается, и в течение нескольких дней и утренние, и вечерние цифры остаются высокими, после чего температура снова надает. Небольшие колебания в течение суток (малые волны) сохраняются.
Такая лихорадка возникает при возвратном тифе.
Почему вечером температура поднимается до 37 градусов? Причины и диагностика
И ногда температура тела в течение всего дня остается нормальной, но ближе к вечеру неизменно повышается. Такое явление не всегда свидетельствует о развитии заболевания, но об определенных изменениях в человеческом организме все же говорит. У некоторых людей такие изменения вообще становятся обычным состоянием, потому что так функционирует их система терморегуляции. И все же следует очень пристально рассмотреть причины появления таких цифр на градуснике.
Каждый вечер температура поднимается до 37 градусов у взрослых и у детей по самым разным причинам. На показатели будут влиять разные факторы: физиологические и патологические. Конечно, при жалобах на собственное самочувствие следует обращаться к доктору. Но иногда температура 37.1 (вечером) не говорит о чем-то страшном, а является вариантом нормы.
Но если подобные симптомы продолжается длительное время, необходимо обращение к врачу. Скорее всего, такое состояние говорит об иммунном ответе на определенную угрозу или неблагополучие.
Что может повлиять на изменение температуры вечером?
Человек редко прибегает к применению термометра, если нет дополнительных жалоб на здоровье и признаков болезни. Но, проведя периодические замеры, вы можете удивиться тому, что есть температура 37 вечером, а утром нет. На показатели термометра оказывают влияние многие факторы:
- время дня (известно, что утром показатели градусника ниже, чем вечером, а во время глубокого сна отмечаются самые низкие значения);
- ритм жизни (у людей, имеющих активный образ жизни, показатели термометра всегда выше);
- вид измерительного прибора (принято считать, что электронные градусники имеют погрешность, в отличие от ртутных устройств);
- время года и погодные условия (в зимний период температура естественным образом повышается, а летом становится ниже);
- физиологические и патологические состояния.
Физиологические состояния, повышающие температуру
Гипертермия не всегда возникает в силу определенной угрозы. Очень часто она является следствием перегрузок или гормональных перестроек в организме.
Это может случиться из-за приема горячей или острой пищи, нервного перенапряжения, а также назначения некоторых лекарственных препаратов.
Иногда подобные цифры вообще не считаются патологией, а лишь пограничным состоянием нормы. Только лишь в случае сильного их повышения или недопустимо длительного периода гипертермии назначается всестороннее обследование организма пациента.
У женщин
У многих женщин периодически повышается температура тела. Вот, почему это происходит. В течение менструального цикла постоянно вырабатываются гормоны.
В определенные дни выделение одних веществ становится больше, а других – меньше. Сразу после овуляции (выхода яйцеклетки из яичника) в работу вступает прогестерон.
Этот гормон очень важен для поддержания второй фазы цикла и развития беременности. Благодаря ему, происходит расслабление гладкой мускулатуры. Также прогестерон влияет на терморегуляцию, снижает скорость теплоотдачи.
Перед менструацией женщина может заметить, что температура ее тела увеличилась на доли градуса.
Как только начнется кровотечение, уровень прогестерона снизится, а показатели термометра придут в норму. Если беременность наступила, то повышенные значения могут сохраняться в течение нескольких месяцев, пока не сформируется плацента. Для будущих мам нормой считается, если градусник показывает 37-37.2 градуса.
Подъем температуры по вечерам обычно объясняется резкой гормональной перестройкой организма, токсикозом при беременности, повышением интенсивности метаболизма, рефлекторными влияниями при распитии спиртных напитков или обычными процессами терморегуляции.
Причины почему вечеру поднимается температура 37:
- в период предменструального синдрома
- во время вынашивания ребенка
- при кормлении младенца
- при овуляции
- вскоре после рождения детей
- при климаксе
- после слишком плотной и обильной еды
- при излишнем употреблении крепких алкогольных напитков
- при значительном перегреве на солнце и др.
У некоторых женщин подобная температура вообще является нормальной, сопутствующей им всю жизнь. У других дам вечером цифры нередко изменяются из-за повышенной усталости или сильного нервного перенапряжения.
У мужчин
Представители сильного пола также нередко жалуются на то, что к вечеру поднимается температура 37 без симптомов. Это может быть следствием переохлаждения или перегрева, полученной травмы, нервного перенапряжения. Гипертермия способна возникнуть из-за излишне обильного употребления острой пищи или увлечения спиртными напитками.
Подскочить температура к вечеру может из-за значительного мышечного перенапряжения после тяжелой физической работы или повышенных спортивных тренировок.
Самой банальной причиной способен стать длительный прием слишком горячей ванны или душа, долгий сон в кресле у самой батареи, очень теплый домашний халат или костюм.
У стариков температурные колебания могут иметь свои особенности. В течение дня, например, будет отмечаться некоторая гипотермия, а к вечеру цифры поползут к отметке 37 градусов.
Кроме того, у мужчин, как и у женщин, такие показатели могут быть вполне нормальными и соответствовать их физиологической норме.
У детей
Ребенок нередко причиняет своим родителям сильное беспокойство из-за подскочившей к вечеру температуры.
Тем не менее, стоит отметить, что у детей до пяти лет, из-за их несовершенной терморегуляции нормальной температурой может считаться 37.2 - 37.3 градуса.
Наиболее часто, повышение температуры в ночное время суток, случается вскоре после перенесенной инфекции или другого детского заболевания. Иммунитет малыша еще не полностью окреп, поэтому его кровеносная система реагирует повышенным выбросом лимфоцитов, сопровождающимся гипертермией.
Это нормальная реакция, свидетельствующая о том, что защитные силы детского организма находятся на страже его здоровья.
Подъем температуры вечером до 37 у ребенка может также объясняться самыми обычными причинами:
- Чересчур активными играми
- слишком теплой одеждой
- реакцией на прививку
- прорезыванием зубов
- горячим напитком на ночь
- слишком теплым одеялом
- сменой биоритмов
- плотным ужином
- не устоявшимся обменом веществ и т.д.
У новорожденных и недоношенных детей температура тридцать семь градусов в вечернее время - не редкость и связана она со становлением нормальных процессов терморегуляции в организме младенца.
Такие причины являются самыми обычными и с ними сталкиваются все родители.
У излишне чувствительно ребенка температура может подняться даже при сильном плаче или просмотре интересного фильма.
Пищеварительная система малыша также может отреагировать обильным выбросом ферментов и активной работой кишечника, из за чего к вечеру поднимается температура 37.
Поэтому детям температуру измеряют только после специальной подготовки. Ставить градусник следует в одно и то же время при одних и тех же условиях.
Должно пройти достаточно времени после прекращения всякой активности, ребенок должен быть спокоен и расслаблен. Подмышечной впадине у малыша нужно дать полностью высохнуть, а самому ему не позволять вспотеть. Измерять температуру желательно до ужина и проведения водных процедур.
Прием пищи
Еще одной физиологической причиной увеличения показателей градусника является трапеза. Измерять температуру рекомендуется не ранее, чем через полчаса после приема пищи. Дело в том, что во время еды организм затрачивает тепло, поэтому постоянно компенсирует его.
Ощутимое повышение температуры возникает у лиц с хорошим метаболизмом. Большинство людей не ощущают такие изменения, но если вы измерите температуру сразу после еды, то будете сильно удивлены.
Так как более объемный прием пищи приходится на вечернее время (ужин), то и повышение температуры в это время суток становится более явным.
Переутомление
Известно, что в ночное время суток показатели термометра становятся значительно ниже. Этому способствует снижение активности и малый расход энергии. Однако вечером показатели, напротив, становятся выше. Происходит это из-за переутомления, перенапряжения, стресса.
Есть такое понятие, как синдром хронической усталости. У людей, имеющих данный диагноз, температура может повышаться беспричинно в течение всего дня.
Чаще всего к вечеру наблюдается температура 37-37.2 и слабость, головная боль. Если во время отдыха и глубокого сна показатели не становятся ниже, то стоит задуматься о присутствии патологической причины этого состояния.
Причины повышения температуры
Не всегда, когда градусник фиксирует тридцать семь, это говорит лишь о безобидных функциональных причинах. Нередко такие цифры свидетельствуют о развитии какого-либо заболевания.
Подобные скачки могут быть первым симптомом:
- Гельминтоза
- воспалительного процесса в организме
- внедрения инфекции
- развития злокачественного новообразования
- сердечно-сосудистой патологии
- аллергии
- неврологических заболеваний
- ревматизма
- артрита
- эндокринных болезней
- развития психических патологий
Когда фиксируется повышение температуры тела к вечеру, причины могут быть самыми различными. Они способны быть связаны с интоксикацией продуктами распада клеток, борьбой с патогенными микроорганизмами или нарушением нервно-мышечной проводимости.
Возможно также заражение инфекционными заболеваниями, поэтому обращение к врачу в данном случае является обязательным.
Патологические состояния
Если у человека повышается температура к вечеру до 37, то это может быть тревожным звоночком. Есть масса патологических причин такого состояния, но все они обычно имеют дополнительные признаки. Занятые люди, ведущие активный образ жизни, могут даже не заметить их.
Простудные заболевания
Самым частым симптомом простуды является именно повышение температурных значений. Таким способом организм человека пытается справиться с возбудителем инфекции. Известно, что вирусы гибнут при отметке термометра 38 градусов. Поэтому не следует сбивать температуру 37. Позвольте своему организму самостоятельно устранить инфекцию и сформировать иммунитет.
Последствия инфекции
Многие инфекционные заболевания протекают с повышенной температурой. Но что, если вы уже здоровы, а она по-прежнему продолжает повышаться? Возможен и такой исход. Именно в вечернее время заметно увеличение значений термометра.
Особенно часто такие симптомы бывают вследствие ветряной оспы, острой кишечной инфекции, бактериальных патологий. Не переживайте, в ближайшее время организм восстановит свои силы. Такие показатели температуры не требуют использования жаропонижающих. После ночного отдыха они приходят в норму самостоятельно.
Артериальное давление
Гипертоники нередко жалуются на то, что имеют завышенную температуру тела. Такое естественное последствие высокого давления нельзя назвать естественным, но и патологическим его считать не совсем правильно. Стоит пациенту привести АД в норму, как и градусник показывает меньшие цифры.
Гипотоники, напротив, имеют низкую температуру тела. У некоторых людей она опускается под отметку 36 градусов. Тут очень важно не упустить момент. Но если такое состояние не доставляет дискомфорта, то можно не пытаться его исправить.
Данная аббревиатура расшифровывается, как вегетососудистая дистония. До сих пор это заболевание остается изученным не до конца. Многие медики опровергают его, говоря, что человек имеет дело с синдромом хронической усталости. Так или иначе, при вегетососудистой дистонии происходит повышение показателей термометра. Человек может отмечать, что утром температура 36, вечером – 37.
Онкологические патологии
Именно вечернее повышение значений термометра часто заставляет человека обратиться к специалистам. Во время обследования могут быть выявлены опухолевые процессы.
Доброкачественные новообразования зачастую не дают о себе знать подобным симптомом. А вот размножение раковых клеток затрагивает лимфатическую систему, поэтому незначительное повышение показателей ртутного измерителя – первый тревожный звоночек.
Иммунные заболевания
Любые отклонения в работе иммунитета и защитных функций организма сказывается на температурных значениях. Они становятся выше при следующих патологиях:
- аллергия;
- ревматические заболевания;
- патологии крови;
- системные отклонения.
Многие болезни развиваются из-за усиленной иммунной работы организма, что провоцирует воспаления разного характера.
Что такое субфебрилитет, и как с ним бороться?
Субфебрилитетом называется беспричинное увеличение температурных значений человеческого организма. В таких случаях показатели не превышают 37.5 градусов.
Держится температура на протяжении месяцев или даже лет. Это отличает ее от течения острых патологических заболеваний или физиологических причин повышения.
Главным признаком субфебрилитета становится то, что у человека присутствует повышенная температура тела. Сопровождает это заболевание:
- повышенная утомляемость;
- сонливость и слабость;
- уменьшение аппетита;
- краснота кожных покровов;
- расстройства работы пищеварительной системы;
- усиленное потоотделение;
- частый пульс;
- неврозы и бессонница.
Предварительно диагностировать проблему может как специалист, так и сам заболевший. Но при субфебрилитете необходимы дополнительные исследования. Для этого обратитесь к врачу и узнайте, почему к вечеру поднимается температура 37.
Диагностика при субфебрилитете
Специалист перед постановкой диагноза обязательно проводит осмотр пациента. Изучается состояние слизистых, работы дыхательной системы, пальпируются органы брюшной полости.
Выявляются дефекты суставов, лимфатических узлов. У женщин проводится гинекологический осмотр и пальпация молочных желез, изучается менструальный цикл. Сбор анамнеза проводится в несколько этапов.
Врачом определяется следующее:
- были ли в недавнем прошлом хирургические вмешательства или травмы (у женщин – роды и аборты);
- какие инфекционные заболевания были перенесены в течение жизни и есть ли хронические патологии (особое внимание уделяется диабету, ВИЧ, болезням печени и крови);
- возможность возникновения гепатита и бактериального эндокардита.
Обычно уже на стадии осмотра специалисту бросается в глаза сыпь на теле, изменение цвета кожных покровов, нехарактерные выделения или образования.
Поэтому для подтверждения своей гипотезы он назначает ряд анализов, показывающих состояние картины крови, возможное наличие тяжелых инфекционных хронических заболеваний или глистную инвазию.
Для этого специалист пошлет пациента на лабораторные исследования.
Для уточнения причины того, почему у него всегда вечером температура 37, необходимо пройти:
- клинический и биохимический анализ крови
- четыре обязательных анализа (ВИЧ, сифилис, гепатит В и С)
- панель аллергенов
- общий анализ мочи
- анализ кала на яйца глист и цисты простейших
- микроскопию мокроты
- отделяемого уретры и половых органов
- биопсию
- пункцию спинного мозга.
Полученные результаты помогают выявить гельминтоз, воспалительные процессы или аллергические реакции.
В целях дифференциальной диагностики необходимо также сделать флюорографию, рентгенографию, ультразвуковое сканирование, ЭКГ, ЭЭГ, КТ, МРТ, а также провести специальные целевые исследования. Все это быстро позволяет выявить туберкулез, заболевания сердца, сосудов, печени и почек, злокачественные новообразования, которые нередко вызывают повышение температуры к вечеру.
Окончательное подтверждение диагноза специалист получает, проводя инструментальные исследования. Для этого используется маммография, ФГДС, ангиография, ультрасонография и пр.
Они достаточно точно позволяют выявить заболевание, из-за которого наблюдается регулярный подъем температуры, так как показывают состояние внутренних органов пациента. Кроме того, они позволяют соотнести общую картину заболевания с измененным термическим режимом.
Подытожим
Вечернее повышение температуры тела может быть вызвано многими причинами. Если у вас в течение длительного времени наблюдается увеличение показателей градусника, то это является серьезным поводом для обследования. Не игнорируйте собственные жалобы. Обязательно обратитесь к врачу и узнайте, почему в вечернее время у вас поднимается температура.
Какая нормальная температура тела у человека: норма у взрослого
Терморегуляция по праву считается одной из важнейших особенностей человеческого тела.
Температура тела поддерживается силами организма на необходимом уровне, и отвечает за его возможность вырабатывать тепло и осуществлять обмен с окружающей средой.
На протяжении суток температура тела может варьироваться, но совсем незначительно.
Этот процесс связан со скоростью обмена веществ, к примеру, утром она ниже, а к вечеру поднимается около градуса.
Стоит выяснить, какова нормальная температура тела у взрослого, и какие виды бывают? Как правильно измеряется температура тела в подмышечной впадине, во рту?
Что значит норма?
Итак, какая все-таки температура считается нормальной? Повсеместно принято считать, что температура человеческого тела составляет ровно 36,6 градуса. Допускается небольшое отклонение в одну или другую сторону.
Опираясь на состояние человека, окружающие климатические условия и время суток, а также другие параметры, температура тела может быть от 35,5 и до 37,4 градуса. Стоит отметить, что средний температурный режим женщин выше, в отличие от мужчин - на 0,5 градуса.
В подмышечной впадине температура тела должна быть 36,3-36,9, во рту – 36,8-37,3, в прямой кишке 37,3-37,7, и это нормальная температура.
Интересный момент, что средняя температура тела может отличаться и в зависимости от национальности. К примеру, у японцев средняя величина составляет 36 градуса, а у австралийцев все 37.
На протяжении суток, температура тела человека может колебаться около одного градуса. Самая низкая температура тела бывает в утреннее время, а самая высокая ближе к вечеру.
У женского пола температура тела может колебаться в зависимости от менструального цикла. Существуют люди, для которых температура 38 – это нормально, и не является симптомом развития болезни.
Каждый орган в человеческом организме также имеет свою температуру. И какая же температура является нормой?
Норма для каждого своя. Внутренний орган печень – 39 градусов, у почек и желудка должна быть на 1 меньше.
Как правильно измерять температуру?
Чтобы правильно измерить температуру в подмышечной впадине, нужно следовать таким рекомендациям:
- Проследить, чтобы в подмышечной впадине было сухо.
- Взять градусник, протереть его сухой тряпкой, можно сбить до 35.
- В подмышечной впадине размещать его так, чтобы кончик наполненный ртутью, плотно соприкасался с телом.
- Держать не менее 10 минут.
- Можно оценить результат.
Как правильно измерить температуру во рту:
- Прежде чем измерять температуру во рту, нужно провести минут пять в состоянии покоя.
- Если во рту есть зубные протезы, снять их.
- Если градусник обычный, протереть его насухо и положить под язык с любой стороны.
- Закрыть рот, ждать 4 минуты.
Нормальная температура у здорового человека во рту должна быть 37,3 градуса. Стоит отметить, что измерять температуру во рту обычным градусником необходимо с особенной осторожностью.
Какая температура бывает?
Температура человека подразделяется на такие виды:
Субфебрильная температура –,5 градусов. Такая температура у человека может быть нормой и не вызывать опасности, но, может и свидетельствовать о патологических процессах, протекающих в организме. Поэтому очень важно выяснить, почему температура человека поднялась:
- Перегрев на солнце, сильные физические нагрузки.
- Горячие водные процедуры – сауна, баня.
- Вирусное или простудное заболевание.
- Горячая и острая пища.
- Хронические недуги.
К продолжительной температуре 37 ведут и тяжелые болезни, несущие угрозу для жизни. Онкологические болезни (опухоль может поразить такой орган, как желудок) и туберкулез на ранних этапах развития характеризуются незначительным повышением температурного режима.
В некоторых ситуациях такая температура тела является нормой для здорового человека, и сбивать ее нет необходимости. Но, чтобы убедиться, где норма, а где отклонения от нее же, необходимо проконсультироваться с доктором.
Фебрильная температура – 37,6, всегда сигнализирует о том, что в организме протекает воспалительный процесс. Нормальная температура повышается до такой отметки, чтобы бороться с патогенными микроорганизмами, создавая для них не благоприятные условия. Поэтому сбивать ее медикаментозными препаратами не следует.
Просто можно пить больше теплой жидкости, для снижения концентрации токсинов, и предотвращения обезвоживания организма.
Пиретическая температура – больше 39, свидетельствует об остром течении воспалительного процесса. Если ртутный столбик показывает такое значение, доктора советуют начинать принимать жаропонижающие лекарства.
Если температура человека 39 градусов, возможны судороги, поэтому нужно быть внимательнее людям, у которых есть сопутствующие болезни.
Наиболее часто зачинщиками такой температуры становятся микроорганизмы и вирусы, проникающие в организм. Также, возможна такая температура тела при сильных ожогах, травмах.
Гипертермия - температура (40,3), заставляет бить тревогу и сразу вызывать скорую помощь, важно знать, что делать если температура 40 до приезда кареты скорой помощи. При 42 градусах может необратимо повредиться такой орган, как мозг, угнетается центральная нервная система, падает артериальное давление.
Если ничего не предпринимать, каждый внутренний орган повреждается, вследствие чего наступает кома, и риск летального исхода.
Низкая температура
Какая температура считается низкой, а какая пониженной? Все просто, бывают ситуации, когда ртутный столбик показывает менее 35 градусов, здесь необходимо начинать беспокоиться.
Ведь при температуре 32 пациент будет ощущать оглушенность, при 29,5 происходит потеря сознания, а 26,5 и вовсе летальный исход.
Причинами пониженной температуры выступают:
- При гипотиреозе; из-за алкогольных напитков (такой орган как мозг, перестает функционировать, поражается центр терморегуляции)
- Сбой функционирования центральной нервной системы, поражения мозга (травма, опухоль).
- Паралич, вследствие которого снижается масса тела, и происходит потеря тепла.
- Строгие диеты, постоянный голод – все это приводит к тому, что организму мало энергии для выработки тепла, и «страдает» каждый орган в организме.
- Переохлаждения. Продолжительное нахождение человека при низком температурном режиме, вследствие чего собственные силы организма уже не могут справляться с функцией терморегуляции.
- Обезвоживания, вследствие чего организму мало жидкости, что ведет к снижению обмена веществ.
Умеренное снижение температурного режима (35,3) бывает:
- Обычное переутомление, либо серьезные физические нагрузки, хроническое недосыпание.
- Неправильный режим питания, или диета.
- Гормональный сбой (беременность, заболевания щитовидки, менопауза).
- Нарушился углеводный обмен на фоне заболевания печени.
Существует ряд методов, которыми можно повысить температуру тела. Как правило, они не предполагают каких-то медикаментозных средств, за исключением, если снижение вызвано тяжелыми заболеваниями.
Чтобы повысить температурный режим в домашних условиях, под ноги можно положить грелку с горячей водой, переодеться в более теплую одежду. Повысить поможет горячий чай с медом, или отвары с лекарственными травами (зверобой, женьшень).
В заключение стоит сказать, что норма для температуры тела у каждого своя. Если один человек чувствует себя прекрасно с температурой 37, и в организме нет воспалительных процессов, то это не значит, что в ситуации с другим человеком будет точно также.
Все зависит от индивидуальных особенностей организма, поэтому при малейших сомнениях, необходимо посетить доктора. Елена Малышева популярно расскажет, что делать с температурой в видео в той статье.
Температура
Температура
Изменения температуры – частый спутник болезней. Почему в большинстве случаев сбивать температуру не нужно и как снять жар, если это необходимо?
Температура тела человека: норма, изменения и симптом болезней
Что делать с повышенной температурой тела – один из самых распространенных вопросов к терапевтам и педиатрам. Действительно, жар часто пугает пациентов. Однако всегда ли повышенные значения – повод для паники? При каких состояниях держится температура, а при каких болезнях она, наоборот, падает? И когда действительно нужны жаропонижающие средства? Какая температура должна быть в норме у детей и пожилых людей? В этих и многих других вопросах разбирался MedAboutMe.
Температура тела у взрослых
За температуру человека отвечает терморегуляция – способность теплокровных организмов поддерживать постоянство температуры, снижать или повышать ее при надобности. За эти процессы отвечает, в первую очередь, гипоталамус. Однако сегодня ученые склоняются к тому, что определять единый центр терморегуляции неправильно, ведь на температуру тела человека влияет множество факторов.
В детстве температура меняется под малейшим воздействием, у взрослых же (начиная слет) она довольно стабильна. Хотя тоже редко держится на одном показателе весь день. Известны физиологические изменения, которые отражают суточные ритмы. Например, разница между нормальной температурой утром и вечером у здорового человека составит 0,5-1,0°C. С этими ритмами связано и характерное нарастание жара в вечерние часы у больного человека.
Температура может меняться под воздействием внешней среды, повышаться при физических нагрузках, приеме определенной пищи (особенно часто после острой еды и переедания), при стрессах, чувстве страха и даже интенсивной умственной работе.
Какая температура должна быть в норме
Всем хорошо известно значение в 36,6°C. Однако какая температура должна быть в норме на самом деле?
Цифра 36,6°C появилась в результате исследований, проведенных немецким врачом Карлом Рейнхольдом Вундерлихом еще в середине XIX века. Тогда он сделал около 1 млн замеров температуры в подмышечной впадине у 25 тысяч пациентов. И значение 36,6°C было всего лишь средним показателем температуры тела здорового человека.
По современным стандартам, нормой считается не конкретная цифра, а диапазон от 36°C до 37,4°C. Причем врачи рекомендуют периодически измерять температуру в здоровом состоянии, чтобы точно знать индивидуальные значения нормы. Нужно учитывать, что с возрастом температура тела меняется – в детстве может быть довольно высокой, а к старости понижается. Поэтому показатель в 36°C для пожилого человека будет нормой, а вот для ребенка может говорить о гипотермии и симптоме болезни.
Также важно учитывать, как именно измеряется температура – значения в подмышечной впадине, прямой кишке или под языком могут отличаться на 1-1,5°C.
Температура при беременности
Температура очень зависит от гормональной активности и поэтому неудивительно, что беременные женщины часто испытывают жар. С гормональными изменениями связаны приливы при климаксе и скачки температуры во время менструаций.
Будущим мамам очень важно внимательно следить за своим состоянием, при этом понимая, что незначительно повышенная или пониженная температура при беременности – норма для большинства женщин. Например, если значения не превышают 37°C в первые недели, а других симптомов недомогания нет, то состояние можно объяснить активностью женских половых гормонов. В частности, прогестерона.
И все же если температура при беременности держится продолжительное время, то даже субфебрильные показатели (37-38°C) должны стать поводом для консультации у врача. При таком симптоме важно пройти обследования и сдать анализы, чтобы исключить наличие таких инфекций – цитомегаловирус, туберкулез, пиелонефрит, герпес, гепатит и другие.
Температура при беременности может быть признаком и распространенных сезонных ОРВИ. При этом очень важно не заниматься самолечением, а обратиться к врачу. Если обычная простуда вряд ли несет опасность для плода, то грипп может привести к серьезным последствиям, вплоть до выкидыша на ранних сроках. При гриппе повышение температуры доходит до 39°C.
Температура у ребенка
Система терморегуляции у детей до 1 года еще не налажена, поэтому и температура у ребенка может существенно меняться под малейшим воздействием. Особенно это характерно для младенцев первых трех месяцев жизни. Чаще всего родителей беспокоят повышенные значения, однако причинами температуры 37-38°C могут стать:
- Слишком теплая одежда.
- Плач.
- Смех.
- Прием пищи, в том числе грудное кормление.
- Купание в воде выше 34-36°C.
После сна значения, как правило, ниже, а вот при активных играх температура у ребенка быстро поднимается. Поэтому проводя измерения, нужно учитывать все внешние факторы, которые могли на них повлиять.
При этом все же слишком высокая температура (38°C и выше) может быть опасна для маленьких детей. Для компенсации жара организм расходует много воды и поэтому часто наблюдается обезвоживание. Причем у ребенка это состояние наступает быстрее, чем у взрослого. Обезвоживание может представлять опасность для здоровья (часто на его фоне наблюдается ухудшение состояния, впоследствии ОРВИ осложняются пневмониями) и жизни (при сильном обезвоживании могут быть потери сознания и даже летальный исход).
Кроме этого, у некоторых детей до 5 лет наблюдаются фебрильные судороги – при повышении температуры у ребенка до 38-39°C начинаются непроизвольные сокращения мышц, возможны кратковременные обмороки. Если хотя бы один раз такое состояние наблюдалось, в дальнейшем даже при незначительном жаре малышу нужно сбивать температуру.
Температура человека
В норме температура человека контролируется эндокринной системой, в частности, гипоталамусом и гормонами щитовидной железы (Т3 и Т4, а также гормоном ТТГ, который регулирует их выработку). На терморегуляцию влияют половые гормоны. И все же главной причиной повышения температуры остаются инфекции, а слишком низкая температура в большинстве случаев вызвана переутомлением или нехваткой витаминов, микро- и макроэлементов.
Градусы температуры
Человек – теплокровное существо, а это значит, что тело может поддерживать стабильную температуру вне зависимости от факторов внешней среды. При этом на сильном морозе общая температура понижается, а при жаре может повышаться настолько, что человек получит тепловой удар. Связано это с тем, что наш организм достаточно чувствителен к тепловым перепадам – изменения всего в 2-3 градуса температуры существенно влияют на метаболические процессы, гемодинамику и передачу импульсов по нервным клеткам. В результате может повышаться давление, наблюдаться судороги и спутанность сознания. Частые симптомы низкой температуры – заторможенность, при значении 30-32°C могут быть потери сознания; а высокой – бредовые состояния.
Виды повышенной температуры
Для подавляющего большинства болезней, протекающих с повышением температуры, характерны определенные диапазоны значений. Поэтому часто врачу для постановки диагноза достаточно знать не точное значение, а именно вид повышенной температуры. В медицине выделяется несколько их видов:
- Субфебрильная – от 37°C до 38°C.
- Фебрильная – от 38°C до 39°C.
- Высокая – более 39°C.
- Опасная для жизни – рубеж 40,5- 41°C.
Значения температуры оцениваются в комплексе с другими симптомами, поскольку далеко не всегда степень жара соответствует тяжести болезни. Например, субфебрильная температура наблюдается при таких опасных заболеваниях, как туберкулез, вирусные гепатиты, пиелонефрит и других. Особенно тревожным симптом считается состояние, при котором на протяжении долгого времени держится температура в 37-37,5°C. Это может говорить о нарушениях работы эндокринной системы и даже злокачественных опухолях.
Колебания нормальной температуры тела
Как уже говорилось, нормальная температура у здорового человека может меняться на протяжении дня, а также под воздействием некоторых факторов (пища, физическая активность и другое). При этом нужно помнить, какая температура должна быть в разном возрасте:
- Дети до года – нормой может считаться температура 37-38°C.
- До 5 лет – 36,6-37,5°C.
- Подростковый возраст – возможны сильные колебания температуры, связанные с активностью половых гормонов. Стабилизируются значения у девочек влет, у мальчиков перепады могут наблюдаться до 18 лет.
- Взрослые – 36-37,4°C.
- Пожилые люди старше 65 лет – до 36,3°C. Температура 37°C может считаться серьезным лихорадочным состоянием.
У мужчин средняя температура тела ниже в среднем на 0,5°C, чем у женщин.
Как измеряется температура
Существует несколько способов измерения температуры тела. И в каждом случае будут свои нормы значений. Среди наиболее популярных методов такие:
Для того чтобы получить точные значения, кожа должна быть сухой, а сам градусник достаточно плотно прижат к телу. Этот способ потребует больше всего времени (при ртутном термометре – 7-10 минут), поскольку кожа должна сама нагреться. Норма градусов температуры в подмышечной впадине 36,2-36,9°C.
Метод наиболее популярен для маленьких детей, как один из самых безопасных. Для такого способа лучше использовать электронные градусники с мягким наконечником, время измерения – 1-1,5 минуты. Норма значений – 36,8-37,6°C (в среднем на 1°C отличается от аксилярных значений).
- Орально, сублингвально (во рту, под языком).
У нас метод не получил широкого распространения, хотя в странах Европы именно так чаще всего измеряется температура у взрослых. Для измерения достаточно от 1 до 5 минут, в зависимости от вида прибора. Значения градусов температуры в норме – 36,6-37,2°C.
Метод используется для измерения температуры у ребенка и требует специального типа градусника (бесконтактное измерение), поэтому мало распространен. Кроме определения общей температуры способ поможет и в диагностике отита. Если воспаление есть, то в разных ушах температура будет сильно отличаться.
Используется чаще всего для определения базальной температуры (самой низкой температуры тела, которая фиксируется во время отдыха). Измеряется после сна, повышение значений на 0,5°C говорит о начале овуляции.
Виды градусников
Сегодня в аптеках можно найти разные виды термометров для измерения температуры человека. У каждого из них есть свои преимущества и недостатки:
Считается одним из самых точных видов и при этом доступен по цене. Кроме этого, используется в больницах и поликлиниках, поскольку легко дезинфицируется и может применяться для большого количества человек. Недостатками можно считать медленное измерение температуры и хрупкость. А разбитый термометр опасен ядовитыми парами ртути. Поэтому для детей сегодня его применяют довольно редко, не используют для измерения оральным способом.
Наиболее популярный вид для домашнего использования. Быстро измеряет температуру (от 30 секунд до 1,5 минут), об окончании сообщает звуковым сигналом. Электронные градусники могут быть с мягкими наконечниками (для ректального измерения температуры у ребенка) и жесткими (универсальные приборы). Если термометр используется ректально или орально, он должен быть индивидуальным – только для одного человека. Недостатком такого градусника часто являются неточные значения. Поэтому после покупки нужно измерить температуру в здоровом состоянии, чтобы знать возможный диапазон погрешности.
Относительно новый и дорогой вид градусников. Используется для измерения температуры бесконтактным способом, например, в ухе, на лбу или виске. Скорость получения результата – 2-5 секунд. Допускается незначительная погрешность в 0,2-0,5°C. Существенным недостатком термометра является его ограниченное применение – он не используется для измерений привычными способами (аксилярно, ректально, орально). Кроме этого, каждая модель рассчитана на свой способ (лоб, висок, ухо) и не может использоваться в других зонах.
Относительно недавно были популярны термополоски – гибкие пленки с кристаллами, которые при разной температуре меняют цвет. Для того чтобы получить результат, достаточно приложить полоску ко лбу и подождать приблизительно 1 минуту. Такой способ измерения не определяет точные градусы температуры, а лишь показывает значения «низкая», «нормальная», «высокая». Поэтому не может заменить полноценных градусников.
Симптомы повышенной температуры
Повышение температуры тела хорошо ощущается человеком. Это состояние сопровождается такими симптомами:
- Усталость, общая слабость.
- Озноб (чем больше жар, тем больше озноб).
- Головная боль.
- Ломота в теле, особенно в суставах, мышцах и пальцах.
- Ощущение холода.
- Ощущение жара в области глазных яблок.
- Сухость во рту.
- Снижение или полная потеря аппетита.
- Учащенное сердцебиение, аритмии.
- Потливость (если организм может регулировать жар), сухость кожи (при повышении температуры).
Розовая и белая лихорадка
Высокая температура может по-разному проявляться у детей и взрослых. Принято выделять два типа лихорадки:
Названа так по характерным признакам – красным кожным покровам, особенно ярко проявляется румянцем на щеках и лице в целом. Наиболее распространенный тип лихорадки, при котором организм способен обеспечивать оптимальную теплоотдачу – расширяются поверхностные сосуды (так охлаждается кровь), активизируется потоотделение (понижение температуры кожи). Состояние больного, как правило, стабильно, нет существенных нарушений общего состояния и самочувствия.
Достаточно опасная форма лихорадки, при которой в организме происходят сбои терморегуляционных процессов. Кожные покровы в этом случае белые, а иногда даже прохладные (особенно холодные кисти и стопы), при этом измерение ректальной или оральной температуры показывает жар. Человека мучает озноб, существенно ухудшается состояние, могут наблюдаться обмороки и спутанность сознания. Белая лихорадка развивается в том случае, если произошел спазм сосудов под кожей, вследствие чего, тело не может запустить механизмы охлаждения. Опасно состояние тем, что температура существенно повышается в жизненно важных органах (мозге, сердце, печени, почках и прочем) и может повлиять на их функции.
Причины повышения температуры
Терморегуляция обеспечивается эндокринной системой, которая и запускает различные механизмы повышения или понижения температуры человека. И конечно, нарушения в выработке гормонов или функционировании желез несет за собой нарушения терморегуляции. Такие проявления, как правило, носят стабильный характер, а значения остаются в пределах субфебрильных.
Основной причиной повышенной температуры являются вещества пирогены, которые способны влиять на терморегуляцию. Причем некоторые из них привносятся не извне болезнетворными микроорганизмами, а выделяются клетками иммунной системы. Такие пирогены призваны повысить эффективность борьбы с различными угрожающими здоровью состояниями. Температура повышается в таких случаях:
- Инфекции – вирусы, бактерии, простейшие и другие.
- Ожоги, травмы. Как правило, наблюдается местное повышение температуры, но при большом участке поражения может быть общий жар.
- Аллергические реакции. В этих случаях иммунная система вырабатывает пирогены для борьбы с безобидными веществами.
- Шоковые состояния.
ОРЗ и высокая температура
Сезонные респираторные заболевания – самая частая причина повышения температуры. При этом в зависимости от типа инфекции ее значения будут разными.
- При стандартной простуде или легкой форме ОРВИ наблюдается субфебрильная температура, кроме этого, повышается она постепенно, в среднем за 6-12 часов. При правильном лечении жар держится не более 4 суток, после чего начинает спадать или проходит вовсе.
- Если же поднялась температура резко и превысила 38°C, это может быть симптомом гриппа. В отличие от других ОРВИ это заболевание требует обязательного контроля участкового терапевта или педиатра.
- Если жар возобновился после улучшения состояния или же не проходит на 5-е сутки от начала заболевания, это чаще всего говорит об осложнениях. К начальной вирусной инфекции присоединилась бактериальная, температура при этом, как правило, выше 38°C. Состояние требует срочного вызова врача, поскольку пациенту может понадобиться антибиотикотерапия.
Заболевания с температурой 37-38°С
Температура 37-38°C характерна для таких заболеваний:
- ОРВИ.
- Обострения хронических болезней дыхательных путей. Например, бронхита или бронхиальной астмы, тонзиллита.
- Туберкулез.
- Хронические заболевания внутренних органов в период обострения: миокардит, эндокардит (воспаления сердечных оболочек), пиелонефрит и гломерулонефрит (воспаления почек).
- Язва, колит.
- Вирусный гепатит (как правило, гепатит В и С).
- Герпес в острой стадии.
- Обострение псориаза.
- Заражение токсоплазмозом.
Такая температура характерна для начальной стадии дисфункций щитовидной железы, при повышенной выработке гормонов (тиреотоксикозе). Гормональные нарушения во время климакса также могут вызывать легкий жар. Субфебрильные значения могут наблюдаться у людей с глистной инвазией.
Заболевания с температурой 39°С и выше
Высокая температура сопровождает болезни, которые вызывают сильную интоксикацию организма. Чаще всего значения в пределах 39°C градусов говорят о развитии острой бактериальной инфекции:
- Ангина.
- Пневмония.
- Острый пиелонефрит.
- Заболевания ЖКТ: сальмонеллез, дизентерия, холера.
- Сепсис.
При этом сильный жар характерен и для других инфекций:
- Грипп.
- Геморрагическая лихорадка, при которой сильно страдают почки.
- Ветряная оспа.
- Корь.
- Менингит, энцефалит.
- Вирусный гепатит А.
Другие причины высокой температуры
Нарушения терморегуляции могут наблюдаться и без видимых болезней. Еще одна опасная причина того, что поднялась температура – невозможность организма обеспечить адекватную теплоотдачу. Происходит это, как правило, при длительном пребывании на солнце в жаркое время года или в слишком душном помещении. Температура у ребенка может повыситься, если его слишком тепло одеть. Состояние опасно тепловым ударом, который может стать смертельным для людей с болезнями сердца и легких. При сильном перегреве даже у здоровых людей существенно страдают органы, в первую очередь мозг. Также жар без видимых причин может проявляться у эмоциональных людей в периоды стрессов и сильного волнения.
Симптомы пониженной температуры
Низкая температура встречается реже жара, но при этом тоже может говорить о серьезных проблемах со здоровьем. Признаком болезней и нарушений работы организма считаются показатели ниже 35,5°C для взрослого человека, у пожилых людей – ниже 35°C.
Опасными для жизни считаются такие градусы температуры тела:
- 32,2°C – человек впадет в ступор, наблюдается сильная заторможенность.
- 30-29°C – потеря сознания.
- Ниже 26,5°C – возможен летальный исход.
Низкая температура характеризуется такими симптомами:
- Общая слабость, недомогание.
- Сонливость.
- Может наблюдаться раздражительность.
- Холодеют конечности, развивается онемение пальцев.
- Заметны нарушения внимания и проблемы с мыслительными процессами, снижается скорость реакций.
- Общее ощущение холода, дрожь в теле.
Причины низкой температуры
Среди главных причин низкой температуры можно выделить такие:
- Общая слабость организма, вызванная внешними факторами и условиями жизни.
Недостаточное питание, недосыпание, стрессы и эмоциональные переживания могут сказаться на терморегуляции.
Связаны, как правило, с недостаточным синтезом гормонов.
Самая частая причина низкой температуры у людей. Состояние опасно нарушением метаболических процессов и обморожением конечностей только в случае сильного падения температуры. При незначительном переохлаждении у человека понижается местный иммунитет, поэтому часто впоследствии развивается та или иная инфекция.
Наблюдается в период выздоровления, после операций, может проявляться на фоне химиотерапии и лучевой терапии. Также низкая температура характерна для людей со СПИДом.
Болезни эндокринной системы
В процессах терморегуляции немаловажную роль играют гормоны. В частности, тиреоидные гормоны щитовидной железы – тироксин и трийодтиронин. При их повышенном синтезе часто наблюдается жар, а вот гипотиреоз, наоборот, приводит к понижению общей температуры. На начальных стадиях нередко это единственный симптом, по которому можно заподозрить развитие болезни.
Стабильное понижение температуры тела также наблюдается при недостаточности надпочечников (болезни Аддисона). Патология развивается медленно, может не проявляться другими признаками на протяжении месяцев и даже нескольких лет.
Низкий гемоглобин в крови
Одной из наиболее распространенных причин низкой температуры считается железодефицитная анемия. Она характеризуется уменьшением гемоглобина в крови, а это в свою очередь отражается на функционировании всего организма. Гемоглобин отвечает за транспорт кислорода к клеткам, а если его недостаточно, проявляются разные степени гипоксии.
Человек становится вялым, отмечается общая слабость, на фоне которой замедляются обменные процессы. Низкая температура – результат этих изменений.
Кроме этого, уровень гемоглобина может упасть и при различных кровопотерях. В частности, анемии могут развиваться у людей с внутренними кровотечениями. Если за короткий промежуток времени происходит существенная кровопотеря, уменьшается объем циркулирующей крови, и уже это сказывается на теплообмене.
Другие причины низкой температуры
Среди опасных состояний, требующих обязательной консультации врача и лечения, можно выделить такие болезни с пониженной температурой:
- Лучевая болезнь.
- Сильные интоксикации.
- СПИД.
- Заболевания головного мозга, в том числе опухоли.
- Шок любой этиологии (при массивных кровопотерях, аллергических реакциях, травматический и токсический шок).
Однако чаще всего причины температуры ниже 35,5°C – неправильный образ жизни и нехватка витаминов. Так, немаловажным фактором остается питание, если оно недостаточно, то процессы в организме будут замедляться, и как следствие нарушится терморегуляция. Поэтому при различных строгих диетах, особенно с бедным рационом (дефицитом йода, витамина С, железа), низкая температура без других симптомов бывает очень часто. Если человек потребляет в сутки менее 1200 калорий, это обязательно скажется на терморегуляции.
Еще одна распространенная причина такой температуры – переутомление, стресс, недосыпание. Особенно она характерна для синдрома хронической усталости. Организм переходит в щадящий режим функционирования, в теле замедляются обменные процессы и, конечно, это отражается на теплообмене.
Температура и другие симптомы
Поскольку температура – только симптом разных нарушений в организме, лучше всего рассматривать ее в комплексе с другими признаками болезней. Именно общая картина состояния человека может подсказать, какая именно болезнь развивается и насколько она опасна.
Повышение температуры часто наблюдается при разных недомоганиях. Однако есть характерные сочетания симптомов, которые проявляются у пациентов при конкретных диагнозах.
Температура и боли
В том случае если при болях в животе держится температура выше 37,5°C, это может говорить о серьезных нарушениях работы ЖКТ. В частности, такое наблюдается при непроходимости кишечника. Кроме этого, сочетание симптомов характерно для развития аппендицита. Поэтому если боль локализована в области правого подреберья, человеку сложно подтянуть ноги к груди, есть потеря аппетита и холодный пот, скорая помощь должна быть вызвана немедленно. Осложнение аппендицита, перитонит, тоже сопровождается стойким жаром.
Другие причины сочетания болей в животе и температуры:
- Пиелонефрит.
- Острый панкреатит.
- Бактериальные заболевания кишечника.
Если поднялась температура на фоне болей в голове, это чаще всего говорит об общей интоксикации организма и наблюдается при таких заболеваниях:
Боли в суставах и мышцах, неприятные ощущения в глазных яблоках являются симптомами температуры выше 39°C. При таких состояниях рекомендуется принять жаропонижающее.
Температура и диарея
Повышенная температура на фоне диареи – яркий признак бактериального заражения ЖКТ. Среди кишечных инфекций с такими симптомами:
Причиной температуры на фоне поноса может стать и сильное пищевое отравление. Сочетание таких симптомов очень опасно для здоровья, поэтому самолечение в таких случаях недопустимо. Необходимо срочно вызывать скорую помощь и при необходимости соглашаться на госпитализацию. Особенно актуально это в том случае, если заболел ребенок.
Температура и диарея – факторы, способствующие обезвоживанию. И при их сочетании потери жидкости организмом могут стать критическими за достаточно короткий период. Поэтому в том случае если адекватно компенсировать нехватку жидкости питьем не получается (например, у человека есть рвота или сама диарея ярко выражена), больному вводят растворы внутривенно в стационаре. Без этого обезвоживание может привести к серьезным последствиям, поражению органов и даже смерти.
Температура и тошнота
В некоторых случаях тошнота может возникнуть по причине температуры. Вследствие сильного жара развивается слабость, понижается давление, возникают головокружения, и именно это в результате вызывает легкую тошноту. При таком состоянии, если градусы температуры выше 39°C, ее необходимо обязательно сбивать. Сочетание симптомов может проявляться в первые дни гриппа и быть вызвано сильной интоксикацией организма.
Одна из причин тошноты и температуры при беременности – токсикоз. Но в этом случае редко наблюдаются значения выше субфебрильных (до 38°C).
В том случае если тошнота сопровождается другими нарушениями работы желудочно-кишечного тракта (например, болями, диареей или, наоборот, запорами), просто сбить температуру недостаточно. Такое сочетание симптомов может говорить о серьезных заболеваниях внутренних органов. Среди них:
- Вирусный гепатит и другие поражения печени.
- Острый аппендицит.
- Перитонит.
- Воспаления почек.
- Острый панкреатит.
- Непроходимость кишечника (сопровождается запором).
Кроме этого, температура и тошнота часто наблюдаются на фоне интоксикации несвежей пищей, алкоголем или лекарственными средствами. А один из самых опасных диагнозов при этих симптомах – менингит. Все перечисленные болезни и состояния требуют обязательной консультации врача.
В том случае если на фоне температуры возникает рвота, очень важно компенсировать потерю жидкости. Детей с таким сочетанием симптомов чаще всего направляют на стационарное лечение.
Давление и температура
Повышение артериального давления – частый симптом температуры. Жар влияет на гемодинамику – у больных учащается сердцебиение, а кровь начинает быстрее двигаться по сосудам, они расширяются, и это может сказаться на АД. Однако такие изменения не могут вызывать сильную гипертонию, чаще показатели не превышают 140/90 мм рт. ст., наблюдаются у пациентов с жаром 38,5°C и выше, проходят, как только температура стабилизируется.
В некоторых случаях для высокой температуры, наоборот, характерно понижение давления. Лечить это состояние не требуется, так как показатели приходят в норму после того, как лихорадка спадает.
При этом гипертоникам любой, даже незначительный жар, может угрожать серьезными последствиями. Поэтому им следует проконсультироваться со своим лечащим врачом и при необходимости принимать жаропонижающие уже при показателях от 37,5°C (особенно если речь идет о пожилых людях).
Давление и температура – опасное сочетание для пациентов с такими болезнями:
- Ишемическая болезнь сердца. Кардиологи отмечают, что такое сочетание симптомов иногда сопровождает инфаркт миокарда. Причем в этом случае температура повышается незначительно, может находиться в рамках субфебрильных показателей.
- Сердечная недостаточность.
- Аритмии.
- Атеросклероз.
- Сахарный диабет.
В том случае если низкое давление и температура в субфебрильном диапазоне держатся долгое время, это может быть признаком онкопатологий. Однако с таким утверждением согласны не все онкологи, а сами симптомы просто должны стать поводом для полноценного обследования человека.
Низкое давление и низкая температура – частое сочетание. Особенно характерны такие симптомы при низком гемоглобине, хронической усталости, кровопотере, нервных расстройствах.
Температура без других симптомов
Повышенная или пониженная температура без симптомов, характерных для острых инфекций, должна стать поводом к обязательному медицинскому обследованию. Нарушения могут говорить о таких заболеваниях:
- Хронический пиелонефрит.
- Туберкулез.
- Злокачественные и доброкачественные опухоли.
- Инфаркты органов (некрозы ткани).
- Заболевания крови.
- Тиреотоксикоз, гипотиреоз.
- Аллергические реакции.
- Ревматоидный артрит на ранней стадии.
- Нарушения работы головного мозга, в частности, гипоталамуса.
- Психические расстройства.
Температура без других симптомов также возникает на фоне переутомления, стресса, после продолжительной физической активности, перегрева или переохлаждения. Но в этих случаях показатели стабилизируются. Если же речь идет о серьезных заболеваниях, температура без симптомов будет довольно стабильной, после нормализации снова со временем повышаться или понижаться. Иногда гипотермия или гиперемия наблюдаются у пациента на протяжении нескольких месяцев.
Как понизить температуру
Повышенная температура может причинять существенный дискомфорт, а в некоторых случаях даже представлять угрозу жизни. Поэтому любому человеку нужно знать, что делать при лихорадке и как правильно сбивать температуру.
Когда нужно сбивать температуру
Далеко не всегда, если поднялась температура, ее нужно приводить в норму. Дело в том, что при инфекциях и других поражениях организма он сам начинает вырабатывать пирогены, которые и вызывают лихорадку. Высокая температура помогает иммунной системе бороться с антигенами, в частности:
- Активизируется синтез интерферона – белка, который защищает клетки от вирусов.
- Активизируется продукция антител, которые уничтожают антигены.
- Ускоряется процесс фагоцитоза – поглощения инородных тел клетками-фагоцитами.
- Снижается двигательная активность и аппетит, а значит, организм может больше энергии потратить на борьбу с инфекцией.
- Большинство бактерий и вирусов лучше всего существуют при нормальной температуре, характерной для человеческого организма. При ее повышении некоторые микроорганизмы гибнут.
Поэтому прежде чем принять решение «собью температуру», нужно вспомнить, что лихорадка помогает организму выздоравливать. Однако все же есть ситуации, при которых жар нужно обязательно убрать. Среди них:
- Температура выше 39°C.
- Любая температура, при которой наблюдается серьезное ухудшение состояния – тошнота, головокружения и прочее.
- Фебрильные судороги у детей (сбивается любой жар выше 37°C).
- При наличии сопутствующих неврологических диагнозов.
- Людям с заболеваниями сердца и сосудов, при сахарном диабете.
Воздух, влажность и другие параметры в помещении
Существует множество способов понизить температуру. Но первой задачей всегда должна быть нормализация параметров воздуха в помещении, где находится больной. Особенно важно это для детей первых лет жизни, а критично – для младенцев. Дело в том, что у ребенка еще плохо развита система потоотделения и поэтому терморегуляция осуществляется в большей мере через дыхание. Малыш вдыхает прохладный воздух, который охлаждает его легкие и кровь в них, а выдыхает нагретый. В том случае если в комнате слишком тепло, этот процесс проходит неэффективно.
Также важна и влажность воздуха в помещении. Дело в том, что влажность выдыхаемого воздуха в норме приближается к 100%. При температуре дыхание учащается и если в комнате слишком сухо, через дыхание человек дополнительно теряет воду. Кроме этого, пересыхают слизистые, развиваются застойные явления в бронхах и легких.
Поэтому идеальные параметры в комнате, где находится больной с лихорадкой, такие:
Жаропонижающие лекарства
В том случае если нужно быстро сбить температуру, можно использовать жаропонижающие средства. Они принимаются симптоматически, а это значит, что как только симптом проходит или становится менее выраженным, прием лекарств прекращается. Пить жаропонижающие на протяжении всей болезни для профилактики недопустимо.
Одно из главных условий успешного действия лекарств этой группы – обильное питье.
Активно назначается взрослым и детям, считается препаратом первого ряда. Однако последние исследования, в частности, проведенные американской организацией FDA, доказали, что при неконтролируемом приеме препарата парацетамол может вызывать серьезные поражения печени. Парацетамол хорошо помогает, если температура не превышает 38°C, а вот при сильном жаре может не подействовать.
Один из ключевых нестероидных противовоспалительных средств (НПВС), которые используются при лихорадке. Назначается взрослым и детям.
Долгое время был основным препаратом категории НПВС, но за последние десятилетия была доказана его связь с тяжелыми поражениями почек и печени (при передозировке). Также исследователи считают, что прием аспирина у детей может вызвать развитие синдрома Рея (патогенной энцефалопатии), поэтому на данный момент препарат в педиатрии не применяется.
Нестероидное противовоспалительное средство последнего поколения. Противопоказан детям.
Сегодня практически не применяется в качестве жаропонижающего, но все же может снимать жар.
Народные средства
Температуру можно сбить и с помощью народных средств. Среди наиболее распространенных и простых способов – отвары трав и ягод. Обильное питье всегда рекомендуется при высокой температуре, поскольку помогает улучшать потоотделение и снижает риск обезвоживания.
Среди наиболее популярных трав и ягод, которые применяются при лихорадке, такие:
Для нормализации температуры поможет и гипертонический раствор. Готовится он из обычной кипяченой воды и соли – на 1 стакан жидкости берется две чайные ложки соли. Такой напиток помогает клеткам задерживать воду и отлично подходит в том случае, если температура проявляется на фоне рвоты и диареи.
- Новорожденные – не более 30 мл.
- От 6 месяцев до 1 года – 100 мл.
- До 3 лет – 200 мл.
- До 5 лет – 300 мл.
- Старше 6 лет – 0,5 л.
Также при симптомах температуры можно применять лед. Но использовать его нужно очень аккуратно, поскольку резкое охлаждение кожных покровов может привести к спазму сосудов и развитию белой лихорадки. Лед помещается в мешочек или кладется на кусок ткани и только в таком виде прикладывается к телу. Хорошей альтернативой могут стать обтирания полотенцем, смоченным в холодной воде. В том случае если сбить температуру не получается, жаропонижающие не действуют, а народные средства не помогают, нужно срочно вызывать скорую помощь.
Как повысить температуру
Если температура тела опустилась ниже 35,5°C, человек чувствует слабость и недомогание, можно повысить ее такими способами:
- Теплое обильное питье. Хорошо помогает чай с медом, отвар шиповника.
- Жидкие теплые супы и бульоны.
- Теплая одежда.
- Укрывание несколькими одеялами, для большего эффекта можно использовать грелку.
- Горячая ванна. Можно дополнить эфирными маслами хвойных деревьев (пихта, ель, сосна).
- Физическая нагрузка. Несколько интенсивных упражнений помогут улучшить кровообращение и повысить температуру тела.
В том случае если продолжительное время держится температура ниже 36°C, нужно обратиться к врачу. И после выяснения причины такого симптома специалист пропишет соответствующее лечение.
Когда нужна неотложная медицинская помощь
В некоторых случаях высокая температура может представлять серьезную угрозу для здоровья, и тогда без помощи врачей просто не обойтись. Скорую помощь необходимо вызвать в таких случаях:
- Температура 39,5°C и выше.
- Резкое повышение температуры и невозможность сбить ее жаропонижающими и другими способами.
- На фоне температуры наблюдается диарея или рвота.
- Лихорадка сопровождается затрудненным дыханием.
- Есть сильные боли в любой части тела.
- Есть признаки обезвоживания: сухость слизистых, бледность, сильная слабость, темная моча или отсутствие мочеиспускания.
- Повышенное давление и температура выше 38°C.
- Лихорадка сопровождается сыпью. Особенно опасна красная сыпь, которая не исчезает при надавливании – признак менингококковой инфекции.
Лихорадка или понижение температуры – важный сигнал организма о болезнях. Этому симптому всегда нужно уделять должное внимание и стараться до конца разобраться в его причинах, а не просто устранять с помощью лекарств и других способов. Но при этом не стоит забывать, что нормальная температура – понятие индивидуальное и далеко не у всех соответствует хорошо знакомому показателю 36,6°C.
Температура тела - индикатор теплового состояния организма, регулируемого системой терморегуляции, состоящей из следующих элементов: центры терморегуляции (головной мозг);
Периферические терморецепторы (кожа, кровеносные сосуды);
Центральные терморецепторы (гипоталамус);
Эфферентные пути.
Система терморегуляции обеспечивает функционирование процессов теплопродукции и теплоотдачи, благодаря чему у здорового человека поддерживается относительно постоянная температура тела.
Температура тела в норме составляет 36-37 °С; суточные колебания обычно регистрируются в пределах 0,1-0,6 "С и не должны превышать 1 °С. Максимальную температуру тела отмечают вечером (в 17-21 ч), минимальную - утром (в 3-6 ч). В ряде случаев у здорового человека отмечается незначительное повышение температуры:
При интенсивной физической нагрузке;
После приёма пищи;
При сильном эмоциональном напряжении;
У женщин в период овуляции (повышение на 0,6-0,8 °С);
В жаркую погоду (на 0,1-0,5 °С выше, чем зимой).
У детей обычно температура тела выше, чем у взрослого человека; у лиц пожилого и старческого возраста температура тела несколько снижается.
Летальная максимальная температура тела составляет 43 °С, летальная минимальная температура - 15-23 °С.
Лихорадка
Повышение температуры тела более 37 °С - лихорадка (лат. febris) - возникает в результате воздействия на организм различных биологически активных веществ - так называемых пирогенов (греч. pyretos - огонь, жар, genesis - возникновение, развитие), в качестве которых могут выступать чужеродные белки (микробы, их токсины, сыворотки, вакцины), продукты распада тканей при травме, ожоге, воспалительном процессе, ряд лекарственных веществ и др. Повышение температуры тела на 1 °С сопровождается увеличением ЧДД на 4 дыхательных движения в минуту и учащением пульса на 8-10 в минуту у взрослых и до 20 в минуту у детей.
Лихорадка - защитно-приспособительная реакция организма, возникающая в ответ на действие патогенных раздражителей и выражающаяся в перестройке терморегуляции с целью поддержания более высокого, чем в норме, уровня теплосодержания и температуры тела. В основе повышения температуры лежат изменения терморегуляции, связанные со сдвигами в обмене веществ (накоплением пирогенов). Чаще всего лихорадка возникает при инфекционных заболеваниях, но повышение температуры может иметь и чисто неврогенное происхождение (в этом случае повышение температуры тела не связано с накоплением пирогенов). Очень опасной (смертельной) может быть генетически обусловленная гиперергическая реакция детей на наркоз.
Типы лихорадок в зависимости от величины температуры тела
По высоте (степени) подъёма температуры тела различают следующие лихорадки.
Субфебрильная - температура тела 37-38 °С; обычно связана с консервацией тепла и задержкой его в организме в результате снижения теплоотдачи независимо от наличия или отсутствия воспалительных очагов инфекции.
Умеренная (фебрильная) - температура тела 38-39 °С.
Высокая (пиретическая) - температура тела 39-41 "С.
Чрезмерная (гиперпиретическая) - температура тела более 41 °С.
Гиперпиретическая лихорадка опасна для жизни, особенно у детей.
Гипотермией называют температуру ниже 36 "С.