Бесплодие у мужчин — причины и лечение. Причины, признаки бесплодия у мужчины, лечение Чем вылечить бесплодие у мужчин
Бесплодие – неспособность зачать ребёнка семейной парой в продолжение года половой жизни без контрацептивов. Бездетными могут быть как женщины, так и мужчины. Что нужно делать, если не получается забеременеть? Обратиться к врачу.
Проблемы мужского бесплодия — прерогатива урологов, андрологов, сексопатологов. При женском бесплодии причину установит гинеколог, репродуктолог. Учитывая результат обследования, супругам назначат лечение, рекомендуют в течение нескольких месяцев внести в распорядок жизни изменения, дающие шансы на успех. В данной статье приводятся некоторые из них.
Причины бесплодия у мужчин
Мужское бесплодие — невозможность гинекологически здоровой женщины забеременеть от партнёра в течение года и более регулярной сексуально активной связи без предохранения. Симптом у мужского бесплодия один: женщина не может забеременеть. Бесплодие у мужчины, причины и лечение недуга, тема нашего сегодняшнего разговора.
Фертильность (плодовитость) мужчины сказывается его способностью ввести в организм женщины достаточный объем спермы с жизнеспособными сперматозоидами. Если раньше в бездетности обвиняли женщину, то сейчас нарушение репродуктивной функции выявляется примерно у 20% мужчин детородного возраста, обратившихся за медицинской помощью.
К основным причинам мужской бесплодности относят:
- Патологическое состояние спермы: малый объём эякулята с недостаточным количеством сперматозоидов, краткий срок их жизнеспособности и малоподвижность, неспособность к внедрению в яйцеклетку.
- Анатомические отклонения, препятствующие нормальному семяизвержению (эякуляции), как, например, спайки после операций на тазовых органах или предстательной железе, блокировка семявыводящих каналов (последствия воспалительных заболеваний, особенно гонореи).
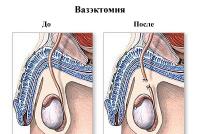
- Проблемы в иммунной системе. У некоторых мужчин вырабатываются антитела, воспринимающие собственную сперму как инородное вещество. Особенно часто (в каждом втором случае) это наблюдается после вазэктомии (операционная стерилизация мужчины с сохранением половой функции). Даже если проведена операция, обратная вазэктомии, она не всегда восстанавливает способность к деторождению, и одна из причин — сбой иммунной системы.
Бессимптомный недуг

Симптом у мужского бесплодия один: женщина не может забеременеть.
Бесплодие — не самостоятельное заболевание, а одно из проявлений какого-либо недуга:
- патологии головного мозга (опухоли, травмы, воспалительные процессы);
- психические заболевания (невроз, депрессия);
- болезни эндокринной системы (щитовидки, поджелудочной железы);
- воспалительные заболевания яичек и придатков, травмирование полового члена;
- болезни печени, почек;
- инфекции (паротит, гонорея, сифилис);
- заболевания сердца и сосудов (гипертония, атеросклероз);
- употребление наркотиков, алкоголизм, никотиновая зависимость;
- применение некоторых лекарств;
- воздействие токсических веществ (плохая экология, вредное производство);
- последствия после операций органов малого таза (прямой кишки, яичек, предстательной железы);
- физическое состояние (переутомление, стресс, недосыпание).
Практически во многих случаях после устранения основного недуга фертильность мужчины постепенно восстанавливается.

Наиболее перспективным является комплексное оздоровление. Первоначально нужно упорядочить образ жизни:
- полноценно отдыхать;
- заниматься спортом;
- питаться экологически здоровой пищей с регулярным включением в меню продуктов с содержанием ненасыщенных жирных кислот (жирная рыба);
- в питании мужчины, какие витамины помогают быстро забеременеть женщине? Прежде всего витамины А, Е, В 12 , С, а также микроэлементы цинк и селен, которые оздоровят сперматозоиды, увеличат их количество;
- отказаться от курения, злоупотребления алкоголем, особенно пивом (в этом напитке содержится огромное количество женских фитогормонов, которые можно сравнить с противозачаточным мужским средством);
- нельзя подвергать организм регулярным психологическим и физическим стрессам (прилив адреналина, переохлаждение или жаркая баня).
В зависимости от причины, приведшей к расстройству репродуктивной функции, подбирается лечение. Наиболее распространенные врачебные мероприятия:
- терапия (гормональная, антибактериальная) с одновременным приёмом комплекса витаминов и микроэлементов, БАДов;
- гомеопатия (приём гомеопатических препаратов, стимулирующих функцию половых желез, деятельность нервной системы, повышающих работоспособность);
- адаптогенная фитотерапия: пантокрин, настойки элеутерококка, лимонника, корня заманихи, корня женьшеня, аралии; дозировку и продолжительность лечения назначает врач; Следует знать, что адаптогены применяют до 7 часов вечера, так как они приводят к нарушению засыпания и бессоннице;
- физиопроцедуры (хороший результат дают сеансы в барокамере, иглоукалывание, лазерная и магнитная физиотерапия, КВЧ);
- лечебное голодание (рекомендуют невротическим больным, страдающих ожирением, при гипертонии или хроническом простатите) только под наблюдением врача;
- гирудотерапия (лечение пиявками) – назначает и проводит сеансы только врач.
Не исключено хирургическое вмешательство (при патологии и травмах полового члена, при заболевании варикоцеле). Медикаментозное или хирургическое лечение назначается только врачом.
Лечение мужского бесплодия народными средствами

Что предпринять мужчине, если женщине по причине его бесплодия не получается забеременеть? Что делать? Народные средства восстановят мужскую силу.
Помогут пчёлы
Восполнению в организме недостатка мужских половых гормонов и улучшению количества и качества спермы способствует апитерапия и приём продуктов пчеловодства:
- пользование пчелиным ядом – курс лечения возможен только по рекомендации врача и при помощи опытного пчеловода;
- 4%-ное маточное молочко ежедневно по утрам натощак держать во рту 5-8 капель вещества, пока оно полностью не всосётся; курс — 2 месяца; сделать перерыв дней на 10 и повторить лечение;
- рассасывать трижды в день натощак цветочную пыльцу или пергу (лучше усваивается) по 1-2 чайной ложечки, период лечения такой же, как при лечении маточным молочком;
- экстракт восковой моли повышает подвижность сперматозоидов;
- прополис – разжевывать ежедневно 1-3 г вещества, сглатывая выделяющуюся слюну.
Препараты с пчелиным ядом для инъекций, маточное молоко в таблетках можно купить в аптеках, препарат восковой моли предлагают фитоаптеки.

Огородно-садовая фитотерапия
- Целители советуют употреблять в повышенных объёмах хурму, чернослив, грецкие орехи. Рекомендуется добавлять в рацион (в салаты, как приправу к мясным блюдам) корни и зелень сельдерея, петрушки.
- Полезен пастернак – корнеплод в сухом виде как приправа к мясу, и настой семян.
- При здоровых печени и почках обязательно ежедневно есть лук и чеснок.
- Перед сном пить морковно-молочный коктейль: 1 ст. л. свеженатёртого овоща заливается 150-ю мл кипяченого молока. Настаивать напиток 40 минут. Лечение по 2 недели с таким же периодом перерыва между курсами.
- Кашица из репы. Овощ весом в 100 г (размер с небольшое яблоко) тщательно промыть, отварить с кожурой в молоке, пропустить в мясорубке. Смешать с мёдом и морковным соком (того и другого по 50 г). Разделить кашицу на 3 дневных приёма перед едой.
Травяные настои
Равные части сухого сырья: плоды шиповника, соломы овсяной, травы чабреца, травы спорыша, травы и корней цикория. Измельчить и смешать компоненты. Из сбора берут для лечения 1 ст. л. смеси на день. Высыпают порошок в термос, заливают туда 2 стакана воды. Настаивают часа 4, процеживают. Жидкость пьют по утрам и вечерам.
Лекарственная медуница. Высушенная трава 2 ст. л. заливается кипятком 0,5, настой 15 минут томится в водяной бане, 40 минут настаивать под крышкой, процедить. Лечение 1 месяц: полстакана отвара за полчаса до еды трижды в день.
Требуется высушенное сырье: 6 частей фиалки 3-цветной и 6 частей корней лопуха, по 4 части корневищ пырея ползучего и вероники (трава). Измельчить. В посуду с 4-мя стаканами кипятка всыпать смесь 3 ст. л., четверть часа кипятить. Процедить спустя 3 часа настаивания. Дневная дозировка: 5 раз по 0,5 стакана.
Мужчинам с проблемами бесплодия очень полезен отвар шиповника как основное питьё на весь день. Помогает липовый чай, настой из лепестков роз темно-красного или бордового цвета.
Целебное семя

Подорожник помогает при малой подвижности сперматозоидов: семена 1 ст. л. заливают стаканом кипятка, выдерживается 5 минут снадобье в водяной бане, процеживается. Пить днём 4 раза по 2 ст. л., немного подогревая. Курс лечения – 90 дней.
Семена кориандра . Продлевает жизнеспособность сперматозоидов настой семени кориандра: 3 ст. л. семян заварить кипятком 1 л, настоять 10 минут, отцедить. Разделить жидкость поровну на 2 дня. Пить по 2 глотка в течение дня.
Шалфей: на стакан кипятка нужна 1 ч. л. семян, настоять до остывания, процедить. Пить курсом 3 месяца утром натощак и на ночь по 1 дес. л.
Масло семян тмина черного (купить аптечный препарат). Принимать масло по 1 ч.л., запивая травяным чаем из ромашки и чабреца, подслащенным мёдом. Курс чаепития – 3 месяца. После 60 дневного перерыва лечение, улучшающее количество и подвижность сперматозоидов, повторить.
Лечебное мумиё
Принимают натощак утром и перед ночным сном 0,2 г мумиё, разводя в небольшом объёме тёплой воды и смешивая с яичным желтком. Запивают соком – морковным, облепиховым, черничным, айвовым. Курс лечения – месяц. Половая функция усиливается, что чувствуется после недельного приёма.
С верой в силу алоэ

Для 500 г листа измельченного 3-летнего алоэ-вера нужно приготовить вино 0,5 л (красное сухое), мёда стакан. Смешать ингредиенты и поставить банку на нижнюю полку холодильника на 5 суток. Первая неделя месячного лечения: за 1 час до еды — 1 ч. л. в сутки трижды. Со 2-ой недели и до конца курса дозировка 1 ст. л. Спустя неделю можно повторить лечение.
 Образование: Донецкий Национальный Университет, Биологический факультет, Биофизика.
Образование: Донецкий Национальный Университет, Биологический факультет, Биофизика.
Петрозаводский Государственный Университет медицинский факультет
Специальность: врач-терапевт
Статистические данные показывают, что примерно 15% семейных пар бесплодны. В чём же причина таких высоких цифр?
Мужчины в первую очередь винят в этом женщин. Но подобное мнение обывательское. Медицинские исследования говорят об обратном. Бесплодных мужчин намного больше, чем бесплодных женщин.
К бесплодным парам сегодня относят семьи, где при нормальной половой жизни, в течение одного года не появляются дети. Та же статистика выявила, что мужское бесплодие прогрессирует. За последние пятьдесят лет, жизнеспособных сперматозоидов в эякуляте стало почти в два раза меньше.
Лечится ли мужское бесплодие? Да, лечится. Но, для этого, помимо желания, нужно предпринимать активные действия, направленные на восстановление репродуктивной способности.
Причины бесплодия у мужчин
Если вас интересует, можно ли вылечить бесплодие у мужчин, то не лишним будет узнать его причины. К внешним факторам, влияющим на снижение качества сперматозоидов, относятся:
- Неблагоприятная экологическая обстановка;
- Воздействие на организм химических соединений, отрицательно воздействующих на репродуктивные функции;
- Профессиональные заболевания;
- Приём сильнодействующих лекарственных препаратов;
- Лучевая и химия терапия;
- Приём наркотиков;
- Недостаток витаминов;
- Употребление алкоголя;
- Курение;
- Недостаток аминокислот и белков;
- Отравления.
Всемирная организация здравоохранения, отвечая на вопрос, можно ли вылечить мужское бесплодие, говорит о шестнадцати факторах, влияющих на его возникновение.
В числе них оказались:
- Обтурация (когда семявыводные пути становятся непроходимыми);
- Слабый гормональный фон;
- Варикоцеле (когда вены семенного канатика излишне расширены);
- Половые инфекции и заболевания;
- Воспалительные болезни мочеполовой системы.
Знать причины своего бесплодия, это уже половина ответа на вопрос, лечится ли мужское бесплодие. Чтобы оплодотворяющая способность мужчины неожиданно выключилась, бывает вполне достаточно обычной простуды с высокой температурой.
Сперматозоиды после подобных болезней три месяца вообще не могут оплодотворять яйцеклетку, и ещё два месяца им нужно, чтобы полностью восстановить свою способность к репродукции.
Можно ли вылечить мужское бесплодие?!
Перед тем как лечить бесплодие у мужчин, а также давать какие-либо прогнозы, важно провести диагностику и установить причину патологии. Лишь немногие заболевания вызывают абсолютное бесплодие. В большинстве случаев фертильность можно восстановить.
Современная медицина даёт высокий процент восстановления мужской репродуктивной функции. Может и не сразу, но в конечном итоге, часто итог положительный. Во всяком случае, шанс имеется всегда.
Для определения метода лечения, необходимо пройти точную диагностику. Выявив источник патологии, можно говорить о способах терапии.
Если первопричиной стали внешние факторы, но необходимо их нейтрализовать. Следующим этапом будет корректирующее лечение, с помощью которого восстановят естественные функции репродуктивных органов. Курс лечения назначается каждому пациенту индивидуально. Главное обратиться в специализированную клинику и профильным специалистам.
Лечится ли мужское бесплодие, причиной которого стали внутренние факторы? Лечится, если к терапии приступить незамедлительно, как только будут обнаружены признаки нарушения репродуктивной функции.
Медицинскими методами сейчас можно вылечить
- Непроходимость семявыводящих канальцев;
- Воспалительные процессы половых органов;
- Варикоцеле;
- Неопущение яичек в мошонку.
Чем больше причин бесплодия, тем сложнее лечение. Эффективность терапии зависит и от возраста пациента и запущенности состояния его здоровья. Чтобы добиться положительного результата понадобится не менее одного года. Но, даже достигнув положительной динамики восстановления репродуктивных функций, пройдёт не меньше трёх месяцев, прежде чем можно будет говорить о полном излечении.
Ведущие медицинские клиники положительно отвечают на вопрос, лечится ли мужское бесплодие. Различные факторы могут влиять на сроки лечения и методики к его подходу. Иногда курс терапии необходимо повторять несколько раз. И как бы сложным не был путь к выздоровлению, нужно к нему стремиться, ведь наградой будет полноценная семья.
Содержание статьи:Мужское бесплодие - неспособность оплодотворить женщину.
Учитывая то, что по данным мировой статистики, каждая пятая пара испытывает трудности в зачатии ребенка, и в 50% "вина" на случившемся лежит на мужчине, лечение мужского бесплодия - тема, которая не теряет своей актуальности.
К сожалению, экология не становится лучше; пребывание в условиях стресса, вредные привычки, неправильное питание, беспорядочные половые связи приводят к тому, что бесплодных пар становится все больше с каждым годом.
Какие факторы приводят к мужскому бесплодию
Хроническая интоксикация негативно влияет на эпителий, продуцирующий сперматозоиды.
Наиболее токсичными ядами считаются:
Свинец,
органические перекиси,
гранозан,
марганец,
ртуть,
анилин,
фосфор,
сероуглерод,
бензол и др.
Обращаем внимание на то, что некоторые лекарственные препараты оказывают токсическое воздействие на сперматогенез. К ним относят:
Антибактериальные препараты,
нитрофураны,
антидепрессанты,
сульфаниламиды.
На качество спермы влияет радиация, так как повреждается сперматогенный эпителий.
Перечисляя альтерирующие факторы, нельзя не сказать о вреде хронической алкогольной и никотиновой интоксикации на количество и качество спермы: морфологически измененные сперматозоиды с непонятными движениями или неподвижные встречаются злоупотребляющих мужчин в 5 раз чаще.
Варикоцеле или варикозное расширение вен семенного канатика

При двухстороннем поражении, когда воздействие повышенной температуры происходит на оба яичка одновременно, происходит нарушение сперматогенеза.
В зависимости от длительности существования патологии и дополнительных провоцирующих факторов, проявятся изменения в спермограмме: от незначительной астении до выраженной морфологической патологии.
Классификация
Код по международной классификации болезней МКБ-10: N46
Мужское бесплодие бывает первичным и вторичным. При первичном бесплодии в анамнезе отсутствуют данные о наступлении беременности у партнерш (партнерши).
При вторичном бесплодии беременности были, есть дети, но в результате каких-либо аспектов, наступление повторной беременности у партнерши проблематично.
Различают следующие формы мужского бесплодия:
Секреторная,
экскреторная,
аутоиммунная,
комбинированная.
Секреторное бесплодие обуславливается недостатком продуцирования половых гормонов, которое приводит к нарушению выработки сперматозоидов. Патология носит название "гипогонадизм", он может быть первичный и вторичный.
В первом случае, выработка гормонов нарушается в яичке из-за какой-либо причины (орхит , травмы, крипторхизм и т.д.).
Во втором случае, причиной являются поражения ЦНС: травмы, опухолевые процессы, прежде всего в гипотоламо-гипофизарной области, следствием чего является снижение синтеза гонадотропинов.
Экскреторное бесплодие имеет второе название "обструктивное" и развивается на фоне образования препятствия (стеноза, закупорки) семявыносящего протока, уретры.
Важно, что при данной патологии сам процесс сперматогенеза не страдает. Если поражение 2-хстороннее, сперма не попадает в мочеиспускательный канал.
Причины:
Воспалительный процесс,
Оперативное вмешательство,
Аномалии развития с неправильным расположением наружного отверстия мочеиспускательного канала (эпи- и гипоспадия).
Асперматизм - еще одна форма патологии. Различают истинный и ложный асперматизм.
Ложный - есть не что иное, как заброс спермы в мочевой пузырь во время семяизвержения (ретроградная эякуляция). Чаще является осложнением трансуретральной резекции.
Аутоиммунная форма бесплодия является следствием альтерации сперматопродуцирующего эпителия аутоиммунными комплексами, на фоне повышенной проницаемости гематотестикулярного барьера.
Комбинированная форма - это всегда сочетание секреторного компонента с недостаточной гормональной составляющей с последствиями воспаления в виде обструкции.
Относительное (идиопатическое) бесплодие, как диагноз, звучит в том случае, когда, несмотря на проведенное полное обследование пары, причин найдено не было.
Диагностика

Иногда мужчины между собой говорят: "Какой анализ лучше сдать на бесплодие ?"
Конечно, очень много информации может дать спермограмма - анализ, при котором оценивается качественный и количественный состав спермы.
Спермограмма - простой, неинвазивный и достаточно информативный метод, позволяет подтвердить или опровергнуть мужское бесплодие. Исследование эякулята при патозооспермии выполняют несколько раз, с промежутком в 1-3 недели. Перед сдачей спермы необходимо воздерживаться от семяизвержения не менее 3, но не более 7 дней.
Критериями фертильности является количество мужских половых клеток в 1 мл, % активно подвижных клеток нормальной морфологии.
А вообще, только по одному анализу полноценный диагноз установить нельзя, и далее мы поговорим более детально о необходимом обследовании при нарушенной фертильности.
Итак, бесплодный брак предполагает обследование семейной пары андрологом (иногда урологом) и гинекологом.

Начинают диагностические мероприятия с мужчины, и, в любом случае, выявила ли спермограмма нарушения или нет, переходят к обследованию женщины. Это важно для того, чтобы наметить тактику ведения при возможном использовании вспомогательных репродуктивных технологий.
Отметим, что вопросы будут заданы весьма интимные. Доктора будет интересовать все: были ли беременности у предыдущих партнерш, сколько раз в неделю бывает секс, какие средства контрацепции предпочтительны и т.д.
Анализы при мужском бесплодии включают в себя:
Спермограмму
При отсутствии эякулята после оргазма проводят исследование мочи на присутствие сперматозоидов,
Исследование гормонального фона (яички, гипоталамо-гипофизарная система, надпочечники, щитовидная железа), чаще всего исследуют кровь на пролактин, тестостерон, фолликулостимулирующий и лютеинизирующий гормоны.
Биопсия яичка, для определения проходимости и выявления зрелых сперматид. Если таковые присутствуют, выполняют пункционную вазографию. Показаниями к биопсии служат азооспермия с установленным нормальным объемом яичек по УЗИ и нормальных показателях ФСГ крови.
Анализ сока простаты.
Полное обследование на ЗППП.
Посев спермы на флору и чувствительность к антибиотикам.
МАР - тест (определение антиспермальных антител).
Консультация генетика (определение кариотипа, при олиго-, терато-, азооспермии).
УЗИ простаты, мошонки с допплерографией, ТРУЗИ (показано при азооспермии, олигоспермии для исключения обструкции семявыносящего протока и для оценки везикул - семенных пузырьков).
Рентгенография и МРТ черепа, турецкого седла назначают для исключения опухолевого процесса.
Спиральная КТ с 3Д конструкцией изображения.
Лечение мужского бесплодия
Методы лечения мужского бесплодия зависят от причины. Лечение разделяют на консервативное и оперативное.
Проведение консервативной терапии подразумевает одномоментный отказ от вредных привычек, лекарственных препаратов, оказывающих сперматотоксическое действие, смена "вредной" работы, устранение инфекционно-воспалительной патологии.
Препараты для лечения мужского бесплодия
При гонадотропном гипогонадизме обоснован прием препаратов ХГЧ (хорионического гонадотропина человека).



Для этой цели используется Прегнил, который стимулирует выработку фолликулостимулирующих и лютеинезирующих гормонов. Антагонисты эстрогенов блокируют выработку женских половых гормонов, тем самым создавая условия для синтеза гонадотропинов (препараты: Тамоксифен, Кломифен).
Врожденная гиперплазия надпочечников лечится назначением глюкокортикостероидов.

При подтвержденной тестостероновой недостаточности обосновано применение препаратов на основе тестостерона.
Отметим, что на фоне искусственного введения мужских половых гормонов возможно прогрессирование атрофии собственных желез.

При повышении уровня пролактина в крови назначают антагонисты допамина - Бромкриптин и Каберголин, возможно выполнение операции по поводу удаления аденомы гипофиза.
Иммунологическая форма бесплодия корректируется назначением глюкокортикостероидов курсами в сочетании с антигистаминными препаратами.
Если причина мужского бесплодия – ретроградная эякуляция, может быть выполнена эндоскопическая коррекция - введение специальных субстанций в область семенного бугорка.
Хирургическое лечение подразумевает устранение причины бесплодия с помощью оперативного лечения: операция Иванисевича и др. при варикоцеле, восстановление семявыводящих путей с помощью наложения анастомозов и т.д.
Вспомогательные репродуктивные технологии

Искусственное оплодотворение
При самых простых методах способах эякулят вводится непосредственно в полость матки искусственным путем. Предварительно сперматозоиды отмывают в изотоническом растворе хлорида натрия или добавляют специальные растворы, разжижающие сперму. Если несколько проведенных манипуляций не увенчались успехом, то показано проведение экстракорпорального оплодотворения.
После проведенной стимуляции, у женщины берут несколько созревших яйцеклеток и помещают в специальную питательную среду. Через 3-5 часов добавляют сперматозоиды. Через 2 суток несколько эмбрионов, если оплодотворение прошло удачно, пересаживают, остальные подвергаются криозаморозке. Возможна имплантация эмбриона лапароскопически.
При безуспешности мероприятий, или когда количество сперматозоидов слишком мало для оплодотворения яйцеклетки (меньше 100 тыс. на одну женскую половую клетку или при отсутствии форм сперматозоидов с нормальной морфологией (менее 4%)) существует метод интрацитоплазматической инъекции (ИКСИ). В этом случае, с помощью микрооборудования, всего одна мужская половая клетка вводится внутрь специально подготовленной яйцеклетки. Через 48 часов эмбрионы имплантируют, как и в случае с ЭКО.
Частота наступления беременности при интрацитоплазматической инъекции, в зависимости от клиники, в которой выполнялась процедура, около 10 %, при ЭКО от 33% до 50%.
Если желаемая беременность так и не наступила, можно рассмотреть вопрос об искусственном оплодотворении спермой донора.
Лечение бесплодия народными средствами
Лечение травами можно попробовать при идиопатической форме бесплодия, т.е. когда видимых причин нет, а изменения в спермограмме есть.
Сурепка

Сурепка (семейство крестоцветных) считается растением, которое поможет увеличить подвижность сперматозоидов. Кроме этого, Сурепка обладает простатотропным действием и усиливает эректильную функцию.
В состав растения входят:
Витамины,
эфирные масла,
флавоноиды,
сапонины,
микроэлементы,
кверцитин.
Отвар от бесплодия
Отвар из Сурепки улучшает кровообращение, уменьшает проявления астении, усиливает приток крови к половым органам.
Рецепт:
2 столовые ложки измельченного растительного сырья залить 400 мл воды, томить на медленном огне в течение 7 минут, настаивать 3 часа, процедить и пить по 100 мл 3 раза в день, курс 10-12 дней.
Возможно, напрасно Сурепку считают сорным растением, она обладает пикантным вкусом, при термической обработке горечь улетучивается, и остается приятный ореховый привкус.
Салат из свежей Сурепки

Для мужчины, который планирует отцовство, можно периодически готовить витаминный салат с Сурепкой.
Ингредиенты:
Молодые листья Сурепки 100 грамм,
1 огурец средних размеров,
Лук зеленый 50 грамм,
Яйца куриные 2 штуки,
Соль и перец по вкусу.
Все компоненты измельчить, отжать кусочек лимона, заправить оливковым маслом
Сок из Сурепки
Берут любые надземные части растения, измельчают в блендере, отжимают сок.
Лучше готовить каждый день в весенне–летний период свежий. Принимают по 1/3 стакана 3 раза после еды, курс 1 месяц.
Настой из трав от бесплодия

В бутыль из темного стекла положить 50 грамм боровой матки, 30 грамм базилика, 1 столовую ложку семян моркови, 50 мг лапчатки, залить 500 мл водки, настаивать в темном месте 10 дней, периодически взбалтывать.
Процедить, принимать по 20 капель 3 раза в день 1 месяц. Настойку хранить в холодильнике.
Алоэ

На фоне воспаления при сниженном иммунитете всегда есть вероятность развития спаечного процесса.
Хронический простатит , везикулит , орхоэпидимит приводят к непроходимости семявыносящих протоков.
Если спаечный процесс не зашел слишком далеко, то сок Алоэ вполне может помочь.
Приготовим биологическую добавку в домашних условиях.
Ингредиенты:
Срежем листья Алоэ, желательно, чтобы это было «взрослое» растение, чем старше, тем лучше.
Завернем срезанные листья в фольгу и уберем в холодильник на 4 дня, затем измельчим их и добавим топленое деревенское масло и мед.
На 1 часть листьев необходимо 3 части масла и 3 части меда.
Полученное средство хранить в холодном месте.
Принимать лучше до еды, по 1 столовой ложке 3 раза в день, 30 дней.
Рецепт не подходит для мужчин с проблемами желчного пузыря и поджелудочной железы (холецистит, панкреатит), а также при сахарном диабете и ожирении.
Чтобы повысить эффективность от приема добавки, в рацион включите как можно больше витаминизированной пищи: зелени, овощей, фруктов, злаковых, бобовых, морепродуктов.
Дополнительно принимайте по 25 капель настойки женьшеня или золотого корня (можно купить в аптеке).
Лечение мужского бесплодия в санатории

Отдых в санатории – хорошая разрядка для организма и возможность поправить здоровье. При некоторых формах бесплодия можно добиться выздоровления после принятия процедур.
Поправить мужское здоровье помогут грязевые ванны, термальные воды из целебных источников, сеансы физиотерапии.
Иногда причиной ухудшения эякулята становится длительный стресс. После того, как мужчина отдохнет и успокоится, показатели спермограммы нормализуются без приема каких-либо таблеток.
Если бесплодие диагностировали на фоне простатита, к вашим услугам сеансы магнитотерапии, лазерного лечения, массаж простаты, грязевые тампоны, фитобар, парафинотерапия.
В какой санаторий лучше поехать при мужском бесплодии?
Это зависит от вашего желания и финансовых возможностей. Хорошие отзывы имеются от курса терапии на курортах Краснодарского края, Северного Кавказа. Сочи, Саки, Адлер, Хоста, Кисловодск, Пятигорск, Железноводск – в этих городах есть много санаториев, специализирующихся на «мужском здоровье».
Впрочем, если есть желание, полечиться от бесплодия мужчины могут и в Подмосковье или Калининграде.
Лечение бесплодия в Израиле

Наверное, нет такого человека, который не слышал о целебных свойствах грязи Мертвого моря. Возможно, что отечественные здравницы, где применяют грязелечение, ничуть не хуже в плане лечебного эффекта, но если оценивать качество сервиса, то лучше поехать лечить бесплодие в Израиль.
Здравницы Мертвого моря предлагают весь спектр услуг для того, чтобы деликатная проблема разрешилась.
На лечение можно отправиться с заранее подготовленной подробной выпиской из клиники, где указан диагноз, результаты лабораторного и клинического обследования.
Если вы по каким–либо причинам не проходили диагностику, то в Израиле достаточно клиник, где все это можно сделать. При желании, возможно получить консервативное или хирургическое лечение, с последующей санаторно–курортной реабилитацией.
Отметим, что необходимый срок терапии в санатории составляет не меньше 21 дня. Это время необходимо организму, чтобы начать расходовать силы на борьбу с болезнью, но не на акклиматизацию.
МКБ-10
N46

Общие сведения
– нарушение мужской репродуктивной функции, выражающееся в невозможности иметь потомство. Чаще всего мужское бесплодие служит следствием качественного и количественного изменения сперматозоидов в эякуляте из-за перенесенных ранее воспалительных заболеваний половых органов, инфекционных и хронических болезней, воздействия на организм химических факторов. В 40- 50% случаев служит причиной бесплодного брака. Может обернуться распадом семьи и личной трагедией.
Одна десятая часть всех пар не имеют возможности зачать ребенка без помощи медицины. При этом на долю женского бесплодия приходится 40%, а на долю мужского бесплодия 45%, на оставшиеся 15% приходятся случаи иммунологической несовместимости супругов и редкие формы бесплодия.

Функционирование мужской репродуктивной системы
Мужской половой клеткой является сперматозоид, он содержит в себе генетическую информацию об отце. Генетическая информация сосредоточена в головке сперматозоида, а с помощью хвоста сперматозоид получает возможность передвигаться, чтобы достигнуть яйцеклетки. Сперматогенез происходит в яичках; сначала сперматозоид проходит по извитым канальцам, которые постепенно переходят в прямые и далее в придаток яичка. Общая длина канальцев около 500 метров, благодаря медленному движению по извитым канальцам сперматозоид созревает и становится способным оплодотворить яйцеклетку. В придатках яичек сперматозоиды проходят последнюю стадию роста, после чего через семявыводящий проток они поступают в семенные пузырьки, где скапливаются и смешиваются с эпителиальным секретом, который содержит питательные вещества для сперматозоидов. Из семенных пузырьков семенная жидкость эвакуируется в момент эякуляции, смешиваясь с секретом предстательной железы, получившаяся жидкость называется спермой.
Из вышеизложенного становится ясно, что основными причинами мужского бесплодия могут быть либо обтурация канала, при котором сперма из-за препятствий не может исторгнуться из мочеиспускательного канала, либо нарушения секреторной функции на любом из этапов.
Секреторная форма мужского бесплодия
При секреторной форме мужского бесплодия яички не производят нужное количество сперматозоидов, вследствие чего оплодотворение яйцеклетки невозможно. О такой форме бесплодия говорят и в случаях, когда у сперматозоидов нарушена подвижность или они имеют дефекты в строении.
Частой причиной секреторного мужского бесплодия является варикозное расширение вен яичек (варикоцеле). Отток венозной крови через расширенные вены затруднен, поэтому развиваются застойные явления, нарушается кровоснабжение и функция яичек угнетается. В основном варикоцеле поражается левое яичко, но со временем процесс переходит и на второе здоровое яичко. В результате функция обеих яичек значительно угнетается, продукция сперматозоидов снижается и развивается секреторная форма мужского бесплодия.
Поскольку данные спермограммы лабильны, при необходимости обследование повторяют, дабы получить объективную оценку возможности оплодотворения.
Лечение мужского бесплодия
К инсеминации спермой донора прибегают при мужском бесплодии, обусловленном аспермией, азооспермией, олигоспермией III степени и другими тяжелыми нарушениями сперматогенеза. Если супруг имеет заболевания, при которых рождение детей не рекомендуется, как например, при генетических заболеваниях, рождении детей с тяжелыми врожденными пороками развития или при мертворождении детей с признаками тяжелой гемолитической болезни из-за несовместимости супругов по Rh-фактору.
Для улучшения показателей спермы, эякулят разделяют на фракции, отделяя фильтрацией подвижные формы, используя несколько разных порций криоконсервированной спермы . Для улучшений показателей спермы мужчины, который прошел лечение мужского бесплодия в нее добавляют агринин, кофеин и простагландины.
Эффективность от введения нативной спермы в несколько раз выше, чем при инсеминацией криоконсервированной спермой, но при использовании криоконсервированной спермы снижаются ее антигенные свойства, что используется при лечении женского или мужского бесплодия в парах, в которых у женщин присутствуют антиспермальные антитела. При этом сперма вводится либо в цервикальный канал, либо внутриматочно через день от даты предполагаемой овуляции.
Гормонотерапия при мужском бесплодии
Гормональная терапия мужского бесплодия показана при различных нарушениях сперматогенеза в основном при нарушении подвижности сперматозоидов, в качестве стимуляции после коррекции основных заболеваний и реже в качестве основного лечения.
Заместительная гормонотерапия для лечения мужского бесплодия показана при гипогонадизме , идиопатических нарушениях подвижности сперматозоидов (патозооспермия) и при гипоандрогении . При блокирующем методе лечения мужского бесплодия мужчина несколько месяцев принимает препараты, подавляющие сперматогенез, после отмены качественные и количественные характеристики сперматозоидов улучшаются. Хотя этот антифертильный метод для лечения мужского бесплодия используется редко.
Стимулирующая гормонотерапия при мужском бесплодии основана на введении небольших доз гормонов, которые благотворно влияют на обменные и другие процессы, но при этом не воздействуют на гипоталамо-гипофизарную систему. Лечение мужского бесплодия с помощью гормонов длительное, не менее 9-ти месяцев с контролем результативности терапии не реже чем раз в 3 месяца. Дозировки и выбор препарата и схемы приема зависят от типа патологии и назначаются индивидуально. При концентрации сперматозоидов менее 5 млн./мл спермы, если подвижных форм сперматозоидов менее 20% гормонотерапия мужского бесплодия бесперспективна.
Хирургическое лечение мужского бесплодия
При мужском бесплодии, вызванном варикоцеле, хирургическим путем улучшают отток венозной крови от яичек. В результате исчезают застойные явления, нормализуется обмен веществ и восстанавливается сперматогенез. Яичковые вены либо перевязывают, либо склерозируют, либо лигируют. Прогноз операции при одностороннем варикоцеле благоприятный, если процесс имеет двусторонний характер, то иногда требуется дополнительная медикаментозная терапия мужского бесплодия.
При крипторхизме операцию по опущению яичек в мошонку проводят в раннем возрасте, однако необходимо исключить синдром Каллмана и другие врожденные патологии. Чем раньше проведена операция по орхипексии , тем меньше необратимых изменений в сперматогенном эпителии и тем меньше вероятность, что в зрелом возрасте потребуется лечение мужского бесплодия. Если низведение яичек проводили после достижения трехлетнего возраста, то лечение не дает высоких результатов и многим мужчинам в последствие приходится проходить лечение мужского бесплодия. Лечение крипторхизма гонадотропными гормонами малоэффективно.
При хирургическом лечении пахово-мошоночных грыж важно минимизировать риск травматизации семенного канатика, если операция произведена успешно, то обычно дальнейшей терапии мужского бесплодия не требуется, так как репродуктивная функция полностью восстанавливается. Если имеются врожденные аномалии мочеиспускательного канала, то пластической операции по восстановлению канала с формированием наружного отверстия на головке достаточно, чтобы в момент эякуляции сперма попадала на шейку матки. Если имеется участок сужения мочеиспускательного канала, то хирургическое лечение мужского бесплодия заключается в наложении анастомозов с помощью эндоскопической хирургии. Операции на семявыносящих путях применяют при обтурационной азооспермии , дополнительно устраняя причину обтурации (киста, участок воспалительной обструкции и др.).
Совместное посещение психотерапевта во время лечения женского или мужского бесплодия создадут благоприятную атмосферу для зачатия. Так как у многих пар после известия о временной невозможности иметь детей, наблюдается кризис, основанный на упреках, утрате нежности во время половых сношений и ощущении неполноценности. Беседы с психотерапевтами и психологами помогут сохранить нормальные взаимоотношения в семье и найти выход из создавшейся ситуации, например усыновление ребенка или использование донорского материала для зачатия. Важно понимать, что возможность быть отцом это возможность воспитывать ребенка, а отнюдь не быть его биологическим родителем. И, если мужчина по каким-либо причинам даже пройдя курс лечения мужского бесплодия, не может стать биологическим отцом, то это не говорит о его неполноценности. Психолог поможет преодолеть данный кризис без дополнительных сложностей (депрессия , алкоголизм , развод), потому как зачастую, смирившись с невозможностью зачать ребенка, и использовав альтернативные методы по созданию полноценной семьи, рождается здоровый и долгожданный ребенок.

Бесплодие - отсутствие на протяжении 1 года и более беременности у женщины, регулярно живущей половой жизнью и не применяющей противозачаточных средств. Это не диагноз, этот термин применяют к паре, которая пытается зачать, когда причина неудач не известна. В 60% случаев причиной бесплодия являются нарушения в организме женщины, в 40%-в организме мужчины (неполноценность спермы, нарушения эякуляции, импотенция).
Что ждет мужчину при обращении к врачу по поводу бесплодия? Каковы методы диагностики бесплодия и возможные варианты лечения для мужчин? Об этом в нашей статье.
Под мужским бесплодием понимают отсутствие у мужчины способности к оплодотворению, даже несмотря на нормальное совершение полового акта.
В прежние годы ответственность за бесплодие брака чаще возлагалась на женщину. В последнее же время благодаря более частым обследованиям мужей и, в частности, лабораторным анализам семенной жидкости выяснилось, что примерно в половине бесплодных браков виновником бесплодия является не женщина, а мужчина.
К врожденным формам бесплодия относятся различные виды аномалий яичек: первичный гипогонадизм, то есть врожденное недоразвитие половых органов, врожденное отсутствие обоих яичек (крайне редкий порок развития), крипторхизм (неопущение яичек в мошонку) и некоторые другие, более редкие врожденные нарушения структуры яичек.
Приобретенное бесплодие может быть результатом воздействия различных неблагоприятных факторов на сперматогенный эпителий яичек: инфекционных заболеваний, нарушений питания, длительных охлаждений тела, рентгеновских лучей или радиоактивных излучений. По современным данным, примерно у одной четвертой части бесплодных мужчин причиной этого дефекта является перенесенный инфекционный паротит (свинка), осложненный двухсторонним орхитом. Более редкой причиной мужского бесплодия бывают другие инфекционные заболевания: тиф, грипп, малярия, сифилис, туберкулез. Как и при инфекционном паротите, причиной бесплодия после этих болезней может быть не только клинически выраженный орхит, то есть отчетливое воспаление яичка, но и токсическое воздействие инфекции на спрематогенный эпителий яичка без явных признаков орхита. Чем моложе пациент, тем больше угроза вредного воздействия инфекционного заболевания на яички, особенно в период полового созревания или до него.
Длительная лихорадка, то есть повышение температуры тела, сама по себе также может привести к нарушению сперматогенеза вследствие повышения местной температуры в яичке. На этот фактор следует обращать внимание у людей, длительно подвергающихся воздействию высокой температуры на производстве.
Среди различных видов хронической интоксикации наибольшее практическое значение имеет злоупотребление алкоголем и курением. Под влиянием злоупотребления алкоголем в яичках происходит жировое перерождение семенных канальцев и разрастание на их месте соединительной ткани, то есть рубцовое замещение паренхимы яичек. Клинические наблюдения указывают на значительную частоту бесплодия у хронических алкоголиков, а также на высокую вероятность рождения у них неполноценного потомства. Хроническое воздействие никотина также может быть причиной нарушения способности к оплодотворению, причем это нарушение исчезает после прекращения или значительного ограничения курения.
Большое значение для нормальной сперматогенной функции яичка имеет достаточное его кровоснабжение. Те заболевания, которые нарушают кровообращение в яичке, нередко приводят к изменениям его внешнесекторной функции, а при двустороннем характере заболевания - к бесплодию. К этим заболеваниям относятся варикозное расширение вен семенного канатика (варикоцеле), перекрут семенного канатика.
Принципиальное иное происхождение имеют те формы мужского бесплодия, при которых нарушено не образование семени в яичках, а его выведение по семявыносящим путям (придаток, семявыносящий проток, семенной пузырек, мочеиспускательный канал). На каждом из этих участков может встретиться препятствие к прохождению семенной жидкости врожденного или приобретенного характера. Врожденные пороки развития мочеиспускательного канала – дефект его задней стенки (гипоспадия) – приводят к тому, что извергающаяся из неправильно расположенного наружного отверстия уретры спермы не попадает во влагалище, а изливается перед ним. Развившееся в результате хронического воспалительного процесса или повреждения мочеиспускательного канала сужение (стриктура) его также может, хотя и очень редко, послужить причиной бесплодия: при этом семенная жидкость задерживается в канале, забрасывается в мочевой пузырь или постепенно вытекает по окончании полового сношения.
Наиболее часто причиной экскреторной формы мужского бесплодия служат аномалии и заболевания придатков яичек. Двусторонние аномалии придатков яичка в виде гипоглазии (уменьшения размеров), аплазии (врожденного отсутствия) или облитерации (отсутствие просвета в этом органе) встречаются редко.
Гораздо чаще причиной бесплодия оказываются двусторонние воспалительные заболевания придатков яичка (эпидидимит). После специфического (гонорейного, туберкулезного) эпидидимита очень часто остаются рубцовые изменения, которые могут резко нарушить движение сперматозоидов по просвету придатка, вплоть до полной его непроходимости. Если такое поражение носит двухсторонний характер, наступает бесплодие.
Заболевания предстательной железы и семенных пузырьков также могут быть причиной бесплодия. При хронических воспалительных процессах в этих органах происходит нарушение состава их секрета, что ведет к понижению активности сперматозоидов в семенной жидкости.
Народные средства лечения бесплодия у мужчин, как правило, малоэффективны, но некоторые правила образа жизни и питания (диеты) для зачатия помогут немного улучшить качество спермы.
Причины мужского бесплодия
Комплексное клинико-лабораторное обследование мужчин, состоящих в бесплодном браке, позволяет выявить следующие основные причины бесплодия:
- Сексуальная и/или эякуляторная дисфункция;
- Инфекция придаточных половых желез;
- Варикоцеле;
- Идиопатическая олигозооспермия;
- Идиопатическая астенозооспермия;
- Идиопатическая тератозооспермия;
- Изолированная патология семенной жидкости;
- Иммунологический фактор;
- Ятрогенный фактор;
- Системные заболевания;
- Врожденные аномалии развития половых органов;
- Приобретенная патология половых органов;
- Эндокринные причины;
- Обструктивная азооспермия;
- Идиопатическая азооспермия;
- Генетический фактор;
Частота нарушений репродуктивной функции мужчин составляет 48%. Основными причинами мужского бесплодия являются: инфекции гениталий (11%), варикоцеле (7%) и идиопатическая олиго-, астено-, тератозооспермия (15%). Сочетание 2-х и более факторов бесплодия у пациентов выявлено в 32% случаев.
Консервативные методы лечения мужского бесплодия
Медикаментозное лечение в основном применяется при нарушении сперматогенеза, обусловленном инфекцией гениталий, эндокринной патологией и сексуально-эякуляторных изменениях. С этой целью используется следующие группы препаратов:
- Андрогены: тестостерона андеканоат (андриол), тестостерона пропионат (тестовирон), тестэнат (сустанон-250).
- Антиэстрогены: клостилбегид, тамоксифен Гонадотропины: менотропин (хумегон, пергонал), хориогонадотропин (прегнил, профази).
- Рилизинг-гормоны: ЛГ-РГ (люлиберин), Гн-РГ (криптокур).
- Ингибиторы секреции пролактина: бромкриптин (парлодел).
- Химиотерапевтические средства.
- Иммуностимуляторы: тактивин, пирогенал, нормальный человеческий иммуноглобулин.
- Ангиопротекторы: пентоксифилин (трентал).
- Биогенные препараты: солкосерил, раверон, трианол
- Средства коррекции половой функции: каверджект, андриол, иохимбин, тентекс, химколин.
Лечение половых инфекций
Терапия больных, страдающих воспалительными заболеваниями мужской репродуктивной системы, представляет собой трудную и сложную задачу. Поэтому только комплексное поэтапное лечение одновременно обоих супругов или половых партнеров, даже при выявлении инфекции у одного из них, позволяет достичь клинического выздоровления.
Комплексные методы включают следующие виды лечения: 1) этиологическое, 2) патогенетическое, 3) гормональное, 4) иммунологическое, 5) общеукрепляющее и психотерапию.
Этиологическое лечение направлено на устранение инфекции на основе проводимых цитологических, культуральных и других исследований. Лечение проводится в течение 20-30 дней с последовательным назначением 2-3 препаратов. Для этого используются средства группы тетрациклинов (доксициклин), фторхинолонов (абактал, таривид), цефалоспоринов (клафоран), макролиды (рулид), а также ацикловир, нистатин и трихопол. При неэффективности лечение повторяют под контролем идентификации инфекционного агента и выбора других лекарственных препаратов. Для профилактики кишечного дисбактериоза одновременно назначают бактисубтил в течение 10-15 дней. Средства, относящиеся к сульфаниламидам и производным нитрофурана из-за их гонадотоксического влияния в терапии должны быть исключены.
Патогенетическое лечение включает мероприятия по ликвидации первичного источника инфекции и реинфекции, устранению нейротрофических расстройств в месте воспаления и возможных осложнений. В связи с этим проводятся обследование и лечение полового партнера, выявление и санация очагов инфекции, местно применяются антимикробные препараты для введения в уретру и в мочевой пузырь, массаж простаты, физиотерапия.
Гормональные препараты назначаются в комплексной терапии при дефиците эндогенного тестостерона или для стимуляции обменных и регенераторных процессов. К ним относятся: провирон, андриол, сустанон-250.
Повышение иммунологической реактивности организма достигается применением тимолина, тактивина, нормального человеческого иммуноглобулина и биогенных препаратов (раверон, трианол).
Для закрепления и стабилизации результатов терапии на заключительном этапе проводится санаторно-курортное лечение, включающее установление нормального образа жизни.
Клиническими критериями выздоровления считают: 1) отсутствие или < 1,0х10 6 /мл лейкоцитов в сперме; 2) отсутствие микрофлоры или при обсемененности Staphylococcus epidermidis < 10 3 КОЕ/мл; 3) отсутствие других видов инфекции; 4) нормализация показателей спермы.
При отсутствии наступления беременности от 6 до 12 месяцев с момента окончания лечения обоим супругам назначают гормоностимулирующую терапию.
Искусственная инсеминация
Первая успешная попытка искусственной инсеминации, целью которой было преодоление бесплодия, обусловленного мужским фактором, была осуществлена J . Hunter в 1790 г. В России первая искусственная инсеминация спермой мужа была произведена в 1925 г. А. А. Шороховой по поводу азооспермии.
В зависимости от источника получения спермы различают искусственную инсеминацию спермой мужа (гомологическое искусственное осеменение) и искусственную инсеминацию спермой донора (гетерологическое искусственное осеменение).
Показаниями для искусственной инсеминации спермой мужа являются, в основном, коитальные нарушения, препятствующие нормальному попаданию эякулята во влагалище; легкие формы нарушения сперматогенеза или иммунологическая агрессия цервикальной слизи.
Искусственная инсеминация спермой мужа выполняется в случае наличия у жены:
- старых разрывов промежности;
- анатомических препятствий со стороны влагалища и матки;
- тяжелых форм вагинизма;
- неблагоприятного воздействия на сперму содержимого влагалища или цервикальной слизи;
- анкилозных повреждений тазобедренных суставов.
Показаниями со стороны мужа к проведению искусственной инсеминации являются:
- отсутствие эрекции или недостаточная эрекция;
- большие размеры гидроцеле или пахово-мошоночной грыжи;
- преждевременная эякуляция;
- выраженная гипоспадия;
- некоторые формы олигозооспермии I - II степени;
- патологический посткоитальный тест.
Искусственная инсеминация спермой мужа применяется перед стерилизацией мужа, в случае назначения ему лекарственных препаратов, которые вызывают бесплодие, или перед облучением. Перед этим сперму мужчин предварительно криоконсервируют.
В последнее время искусственную инсеминацию спермой мужа все чаще используют для преодоления иммунологической агрессии цервикальной слизи при бесплодии.
Инсеминацию спермой донорапроводят при бесплодии, обусловленном тяжелыми нарушениями сперматогенеза (аспермия, азооспермия, олигоспермия III степени). Инсеминацию спермой донора также применяют при тяжелых общих заболеваниях мужа, состоянии после болезни Hodgkin , при наличии муковисцидоза, болезни Werdhig - Hoffman ; в случае отрицательной генетической предрасположенности в семье (мертворождение, рождение детей с тяжелой формой гемолитической болезни вследствие сенсибилизации по Rh -фактору, рождение детей с пороками развития, обусловленными наличием наследственной патологии у мужа).
С целью улучшения показателей спермы предлагают фракционировать эякулят, отделять подвижные формы путем фильтрации, аккумулировать несколько эякулятов с помощью криоконсервации, добавлять калликреин, декстразу, аргинин, кофеин или простагландины.
При нормальном состоянии репродуктивной системы у женщин для искусственной инсеминации применяют цервикальный метод введения эякулята, при наличии антиспермальных антител - внутриматочный. Для повышения эффективности искусственного оплодотворения у женщин с двухфазным менструальным циклом целесообразно проводить эту процедуру на фоне индукции овуляции гормональными методами. Искусственное оплодотворение может производиться не только у абсолютно здоровых женщин, но и у пациенток со сниженной фертильностью (нарушение овуляции, односторонняя или затрудненная проходимость маточных труб, аномалии развития матки) после проведения соответствующей корригирующей терапии.
Искусственную инсеминацию необходимо проводить через день в период предполагаемой овуляции, в количестве 2 манипуляций в одном менструальном цикле.
Следует отдавать предпочтение введению нативной спермы, поскольку эффективность ее применения в 2-3 раза выше, чем при использовании криоконсервированного материала. Однако доказано, что замораживание снижает антигенные свойства спермы, что делает перспективным применение этого метода искусственного осеменения у женщин с антиспермальными антителами.
Эффективность применения инсеминации спермой мужа колеблется от 6 до 22%, а инсеминации спермой донора находится в пределах 30-60%.
Гормонотерапия различных нарушений сперматогенеза
Основное место в терапии патозооспермии занимают гормональные препараты в качестве самостоятельного или стимулирующего лечения после других методов коррекции (варикоцеле, инфекции гениталий).
Различают следующие виды гормонотерапии при мужском бесплодии:
- Заместительная терапия - введение гормонов осуществляется для замещения их эндогенного дефицита и является одним из самых успешных методов фармакотерапии. В андрологической практике примером заместительной терапии служит лечение гипогонадизма, идиопатической патозооспермии и сексуальных нарушений, обусловленных гипоандрогенией.
- Блокирующая (подавляющая) терапия - введение гормонов приводит к подавлению функции соответствующей железы. Так, назначение мужчинам больших доз тестостерона (500 мг/нед) в течение 3-4 месяцев вызывает торможение выработки гонадотропинов и угнетение сперматогенеза до азооспермии. После отмены препарата, на фоне увеличения продукции гормонов передней доли гипофиза, происходит восстановление сперматогенеза с характеристиками его параметров, превосходящих исходный уровень до лечения. Данный метод в литературе известен как ребаунд-эффект и называется антифертильным. В настоящее время метод широкого применения не имеет.
- Стимулирующая терапия - основан на введении небольших физиологических доз гормонов, обладающих благоприятным влиянием на обменные, воспалительные, иммунные и другие процессы в организме, без выраженных изменений в системе гипоталамус-гипофиз-яички. К таким препаратам относятся андриол и провирон, используемые в лечении идиопатической олигозооспермии.
Наиболее часто применяются следующие препараты: клостилбегит (25-150 мг/сут), хумегон (75-150 МЕ), прегнил (1500-5000 МЕ), андриол (80-160 мг/сут). Курс лечения, как минимум, соответствует продолжительности сперматогенеза, составляя 12-15 недель. Контроль за результатами лечения проводится каждые 3 месяца. При положительной динамике лечение может продолжаться до 9 месяцев. Появление в ходе лечения нежелательных симптомов или гинекомастии служит основанием для снижения дозы препарата или его отмены.
Терапию олигозооспермии с концентрацией сперматозоидов <5 млн/мл, астенозооспермии с количеством подвижных сперматозоидов <20%, тератозооспермии с количеством нормальных форм <20%, некрозооспермии следует признать бесперспективной.
При первичном (гипергонадотропным) гипогонадизме лечение проводится препаратами мужских половых гормонов, способных подавлять секрецию гонадотропных гормонов и восстанавливать сперматогенную функцию. Таким действием обладают 5% тестостерона пропионат, тестэнат (сустанон-250). При отсутствии выраженных изменений в системе гипофиз-яички назначаются препараты андриол, провирон, клостилбегид.
Лечение вторичного (гипогонадотропного) гипогонадизма заключается в применении гонадотропина. При дефиците ЛГ назначается хориогонический гонадотропин и его аналоги (прегнил, профази). При дефиците ФСГ применяется сывороточный гонадотропин или препараты хумегон, пергонал. В лечении возможно сочетание сывороточного и хориогонического гонадотропина. При недостаточности резервной функции клеток Лейдига эффективность терапии повышается за счет комбинации сывороточного гонадотропина с препаратами тестостерона (андриол).
Хирургические методы коррекции мужского бесплодия
Любая терапия начинается с общих организационных и лечебных мероприятий, направленных на устранение бытовых и профессиональных вредностей, нормализацию режима труда, отдыха, питания больного, назначение седативной и антидепрессивной терапии, средств, повышающих антитоксическую функцию печени, витаминотерапию, с лечения сопутствующих заболеваний.
Варикоцеле . Лечение включает прерывание ретроградного кровотока по яичковой вене для устранения гемодинамических нарушений в яичке. Методом выбора является операция по Иваниссевичу, суть которой - высокая забрюшинная перевязка яичковой вены. Аналогичный клинический эффект может быть достигнут рентгеноэндоваскулярной окклюзии яичковой вены путем введения в нее склерозирующих веществ, металлических спиралей, электроокклюзией вены током высокой частоты, эндоскопическим лигированием вены. При двустороннем варикоцеле выполняется прерывание кровотока по яичковой вене слева и справа. Реже перевязывают наружную семенную вену или вену с артерией (операция Паломо). В тех случаях, когда причиной левостороннего варикоцеле является венная почечная гипертензия, прерывание ретроградного кровотока осуществляется по центральной вене левого надпочечника.
Крипторхизм. Основной метод лечения - оперативный. Орхипексию необходимо выполнять в более раннем возрасте, до развития необратимых изменений в сперматогенном эпителии. Перспективным сроком оперативного лечения считается возраст до 2-3 лет. Низведение яичек в более позднем возрасте не гарантирует от бесплодия. Тактику консервативного лечения крипторхизма гонадотропными препаратами в надежде на самостоятельное низведение яичек следует считать малоэффективной и неоправданной.
Паховые и пахово-мошоночные грыжи . Особое внимание в хирургической коррекции уделяется минимальной травматизации элементов семенного канатика и выполнению без давления ушивания пахового канала. Выполнение этих вмешательств должно осуществляться хирургом-урологом с целью свести до минимума риск ятрогенного повреждения или иссечения семявыносящего протока.
Врожденные аномалии мочеиспускательного канала (эписпадия и гипоспадия). Пластические операции ставят целью воссоздать мочеиспускательный канал с наружным отвестием на головке, что позволит осуществить эякуляцию интравагинально.
Стриктуры и облитерации мочеиспускательного канала. Оперативное лечение - резекция суженного участка с последующим анастомозом концов уретры с нормальным просветом позволяет добиться адекватной коррекции. Стриктура уретры в последние время ликвидируется эндоскопическим методом.
Обтурационная азооспермия. В генезе этой формы бесплодия лежит непроходимость семявыносящих протоков. Причинами такого состояния могут быть:
- полная или частичная аплазия придатков яичек, семявыносящих протоков, семенных пузырьков;
- приобретенная непроходимость протоков в результате воспалительной обструкции;
- кисты и опухоли придатков яичек, сдавливающие проток придатка яичка;
- ятрогенная непроходимость протоков вследствие хирургических манипуляций в этой области.
Все способы оперативного лечения в зависимости от места наложения анастомоза делятся на 3 основные группы:
- вазо-вазоанастомоз;
- вазоэпидимоанастомоз;
- вазотестикулоанастомоз.
Самым результативным лечением является наложение анастомоза на протяжении протока по типу "конец в конец". При обструкции начальной части семявыносящего протока или протока придатка осуществляется микродиссекции до обнаружения нормального просвета и соединяют проток придатка с просветом семявыносящего протока, используя двухрядный шов. Обычно при этом резецируют зону обструкции (хвост, тело придатка, начальная часть семявыносящего протока). Анастомоз семявыносящего протока с яичком выполняется после резекции придатка в зоне rete testis. При обструкции тазовых отделов семявыносящих путей, крайне редко, из-за серьезного осложнения, обусловленного образованием мочевого свища, анастомозируют семявыносящий проток с мошоночным отделом мочеиспускательного канала.
Среди различных вариантов следует упомянуть анастомоз семявыносящего протока со сперматоцеле и перекрестный анастомоз между семявыносящими протоками или семявыносящим протоком придатком с другой стороны.
К редким видам оперативного лечения при врожденном отсутствии семявыносящего протока, протока и части придатка, непроходимости абдоминальной части семявыносящего протока, нарушении эякуляции, обусловленной параплегией, относится имплантация синтетических резервуаров спермы (искусственное сперматоцеле) в придаток или в подкожный карман выше паховой связки. Полученные сперматозоиды из семясборников с помощью аспирации используются для альтернативых методов лечения (ИСМ, ИКСИ).
Альтернативные методы лечения мужского бесплодия
Любая терапия начинается с общих организационных и лечебных мероприятий, направленных на устранение бытовых и профессиональных вредностей, нормализацию режима труда, отдыха, питания больного, назначение седативной и антидепрессивной терапии, средств, повышающих антитоксическую функцию печени, витаминотерапию, с лечения сопутствующих заболеваний.
При безуспешном консервативном и хирургическом лечении мужского бесплодия применяются альтернативные методы, к которым относятся:
- инсеминация спермой мужа (ИСМ),
- инсеминация спермой донора (ИСД),
- внутрицитоплазматическая инъекция сперматозоида (ИКСИ), входящая в программу экстракорпорального оплодотворения.
При олиго-, астено- и тератозооспермии используются различные методы капацитации, позволяющие улучшить показатели фертильности спермы и подготовить ее к инсеминации и консервации.
Выбор метода искусственной инсеминации основан на существующих медицинских показаниях.
Показанием для ИСМ является: 1) анатомические и функциональные нарушения репродуктивной системы у мужчин и женщин (эписпадия, преждевременная эякуляция, вагинизм); 2) субфертильные показатели спермы; 3) изолированные нарушения семенной жидкости с нормальными значениями количества и качества сперматозоидов; 4) ретроградная эякуляция при сохраненных нормальных сперматозоидах; 5) иммунологическое бесплодие, обусловленное цервикальным фактором.
Для проведения ИСД показания следующие: 1) инфертильное состояние мужчин, обусловленное аспермией, первичной азооспермией, некро- и тератозооспермией; 2) генетически закодированное носительство доминантно-наследственных заболеваний; 3) ретроградная эякуляция с отсутствием нормальных сперматозоидов.
При серьезных нарушениях репродуктивной функции мужчин, приводящих к критическому снижению концентрации сперматозоидов (<500х10 3 /мл), подвижных и морфологически нормальных форм (<20% сперматозоидов), осуществляется ИКСИ. При обструктивной форме азооспермии и других тяжелых органических поражениях репродуктивной системы мужчин возможно использовать для микроинъекций в ооцит эпидермальные и тестикулярные сперматозоиды и даже сперматиды поздней стадии дифференцировки.